Cancer du sein
| Médicament | Éthinylestradiol, fluoxymestérone, vinblastine, capécitabine, dexrazoxane, idarubicine, méthotrexate, carboplatine, paclitaxel, mitoxantrone, vinorelbine, trastuzumab, anastrozole, torémifène (en), létrozole, exémestane, épirubicine, docétaxel, tamoxifène, diéthylstilbestrol, irinotécan, cisplatine, estradiol, (RS)-cyclophosphamide, chlorambucil, méthyltestostérone (en), melphalan, sargramostim (en), leuprorelin, fulvestrant, doxorubicine, ifosfamide, testolactone (en), 5-Fluorouracile, (RS)-aminoglutéthimide (en), megestrol (en), acétate de goséréline (en), nandrolone, nératinib, tamoxifène, vinorelbine et éribuline |
|---|---|
| Spécialité | Oncologie |
| CISP-2 | X76 |
|---|---|
| CIM-10 | C50 |
| CIM-9 | 174-175,V10.3 |
| OMIM | 114480 |
| DiseasesDB | 1598 |
| MedlinePlus | 000913 |
| eMedicine |
1947145 med/3287 radio/115 plastic/521 |
| MeSH | D001943 |
| Patient UK | Breast-cancer-pro |


Le cancer du sein est un cancer de la glande mammaire. Autrement dit, c'est un cancer qui naît dans les unités cellulaires dont la fonction est de sécréter le lait, les unités ducto-lobulaires du sein, essentiellement chez la femme. Huit cancers du sein sur dix se déclarent après 50 ans.
Premier cancer dans le monde, il touche, en 2016, 1,8 million de femmes par an dans le monde, dont 50 000 femmes en France[1]. On s'attend à ce qu'une femme sur huit reçoive un diagnostic de cancer du sein au cours de sa vie[2]. Le traitement du cancer du sein s'est considérablement amélioré au fil des ans, et a conduit à davantage de cas de rémission.
De 5 à 10 % de ces cancers ont une origine génétique héréditaire ; 85 à 90 % des cas (forme dite sporadique ou non-héréditaire) ont des origines environnementales ou inconnues. Une proportion importante des cancers du sein sporadiques est induite par la prise d'hormones, œstrogènes et la progestérone contenues dans les contraceptifs ou les traitements contre la ménopause. Les facteurs de risque sont également la consommation d'alcool, de sucre, de produits laitiers, de graisses hydrogénées, l'obésité, le manque d'activité physique. Une première grossesse tardive et l'absence d'allaitement favoriseraient aussi ce cancer. Le cancer du sein peut aussi se manifester chez les hommes, mais c'est très rare.
Le traitement fera appel selon les protocoles à la chirurgie, la radiothérapie, la chimiothérapie, la combinaison de ces soins peut se compléter par l'hormonothérapie.
Épidémiologie[modifier | modifier le code]
Le risque augmente de façon significative avec l'âge entre 30 et 60 ans ; il est ensuite homogène entre 60 et 80 ans ; l'âge moyen du diagnostic est de 61 ans.
Il existe certains facteurs génétiques prédisposants, ainsi que des facteurs hormonaux.
L'incidence du cancer du sein augmente régulièrement : entre 1990 et 2018, le nombre annuel de nouveaux cas de cancer du sein chez la femme a presque doublé, passant de 29 970 à 58 400 cas annuels, soit +1,1 % par an en moyenne ; entre 2010 et 2023, la progression a été plus faible, estimée à +0,3 % par an[3].
En 2002, on a évalué près de 1,1 million de nouveaux cas, avec plus de 400 000 décès dus au cancer du sein. L'incidence semble augmenter régulièrement avec plus de 1,6 million de nouveaux cas en 2010 et 425 000 décès[4]. Près de quatre millions de femmes développent un cancer du sein[5][source insuffisante]. La fréquence des examens histologiques concluant à un « cancer » du sein dépend surtout de l'intensité du dépistage (voir surdiagnostic). La mortalité décroît sensiblement depuis les années 1990 dans les pays développés. Elle continue à croître dans les autres pays.
Le cancer du sein en France[modifier | modifier le code]
La France fait partie des pays où l'incidence du cancer du sein est très élevée sur un plan mondial[6],[7], et où le taux d'incidence de cancer du sein a augmenté le plus vite (+2,4 pour 100 000 femmes par an) sur la période 1980-2005, avec une baisse de ce taux entre 2000 et 2005 (+ 2,1 pour 100 000 femmes par an)[8].
- Une femme sur huit est touchée par le cancer du sein en France[9].
- Il représente plus d'un nouveau cas de cancer sur trois (36,7 % en 2008) sur l'ensemble des nouveaux cancers, chez la femme[10].
- En 2023, le nombre de cancer du sein diagnostiqué était de 61 214[3]
- Age médian du diagnostic 63 ans[3].
- Moins de 10 % des cancers du sein surviennent avant 40 ans, 25 % surviennent avant 50 ans, près de la moitié avant 65 ans.
- Presque 10 % des femmes développent un cancer du sein. 75 % des nouveaux cas dépistés concernent des femmes de plus de 50 ans et ce nombre est en augmentation constante : 35 000 en 1995, 42 000 en 2001.
- 12 146 décès en 2018, en baisse de 1,6 % par an entre 2010 et 2018 [3]
- Âge médian au moment du décès : 74 ans[3]
- Survie nette standardisée sur l’âge à 5 ans en 2018 : 87 % (stable) ; à 10 ans : 76 %*[3]
- Prévalence (Nombre total de cas estimé) estimée à 913 089 personnes en 2017 [3]
Ce cancer fait partie de l'un des trois cancers pour lequel la survie a augmenté puisque le taux de survie est passé de 80 % à 87 % au début des années 2000 selon un rapport conjoint de l'Institut de veille sanitaire, le réseau FRANCIM des registres des cancers, l'Institut national du cancer et les Hôpitaux de Lyon[11].
Le cancer du sein en Asie de l'Est[modifier | modifier le code]
Le cancer du sein en Chine[modifier | modifier le code]
Chez les femmes en Chine, le cancer du sein est le plus fréquent et la première cause de décès par cancers. La mortalité par cancer du sein a augmenté au cours des dernières années. Les données des deuxième et troisième Enquêtes nationales par sondage rétrospective des causes de décès en Chine estiment que la mortalité liée au cancer du sein a augmenté entre 1990-1992 et 2004-2005 de 3,84 par 100 000 à 5,09 pour 100 000 habitants. En 2008, environ 169 000 nouveaux cas de cancer du sein ont été diagnostiqués, et il était le type le plus fréquemment diagnostiqué de cancer chez les femmes chinoises. Au cours de cette même année, la mortalité liée au cancer du sein était de 5,7 par 100 000 habitants, ce qui a entraîné environ 44 900 décès[12].
Le cancer du sein au Japon[modifier | modifier le code]
Selon une étude publiée en 2009, l'incidence des cancers du sein est historiquement beaucoup plus faible au Japon que dans les pays occidentaux; entre 1998-2002 à Osaka on compte un taux de 32,0 par 100 000 femmes, qui se compare à un taux de 105,6 par 100 000 femmes caucasiennes à Hawaï et 107,5 par 100 000 femmes japonaises à Hawaï. L'auteur note la consommation plus élevée des aliments à base de soja au Japon que dans les pays occidentaux et de ses effets sur les taux de cancer du sein au pays[13].
Facteurs de risque[modifier | modifier le code]
Cancers sporadiques (non-familiaux)[modifier | modifier le code]
5 à 10 % des cancers du sein diagnostiqués sont des cancers du sein à prédispositions génétiques[14],[15]. Les cancers non-familiaux constituent les 90 à 95 % restants. Un tiers de ces derniers, dans les pays occidentaux, pourrait être prévenus par un changement de mode de vie[16].
Mécanismes possibles[modifier | modifier le code]
De nombreuses molécules ou cocktails de molécules semblent pouvoir déclencher ou favoriser le cancer du sein ; concernant les mécanismes en cause :
- Une inhibition du système de réponse aux dommages de l'ADN pourrait être en cause dans la moitié des cancers du sein, notamment pour ceux qui sont suscités ou facilités par les hormones utilisées pour les traitements hormonaux de la ménopause.
- Une protéine (Akt1) est sur-exprimée dans 50 % des cancers du sein sporadiques. Elle pourrait donc prédisposer au cancer du sein et/ou être impliquée par d'autres processus (environnementaux et non génétiques). L'activation d’AKT1 entraîne effectivement l'inhibition par séquestration de la protéine BRCA1 dans le cytoplasme ; or, si cette protéine ne peut plus pénétrer et circuler dans le noyau, l'ADN n'est plus réparé (comme en l'absence de gène BRCA1 dans le cas de nombreux cancers héréditaires). AKT1 est aussi activée par les hormones suspectées de causer des cancers du sein (de manière chronique chez les femmes suivant un long traitement hormonal à base d'œstrogènes). Dans ce cas, le gène BRCA1 non muté peut être perturbé, avec comme conséquence un risque accru de cancer du sein[17],[18].
- De même une autre protéine ; « protéine-kinase CK2 » (enzyme importante pour la plasticité cellulaire épithéliale), semble en cause dans la progression de ces cancers[19] ; l'altération de l'activité de cette protéine s'accompagne d'une transformation de cellules épithéliales en cellules cancéreuses (plus mobiles et source de métastases). Cette protéine semble normalement empêcher le mécanisme cellulaire dit Transition épithélio-mésenchymateuse » (EMT ; processus d'évolution des cellules épithéliales vers un état mésenchymateux et mobilité, accompagné d'une résistance à certains anticancéreux[19]). Cette enzyme associe deux éléments : une « sous-unité catalytique » (CK2α) et d’une « sous-unité régulatrice » (CK2β). Un dysfonctionnement de la sous-unité CK2β, permettant l'EMT semble en cause dans la production de métastases pour ce type de cancer[19].
Causes hormonales (hyperœstrogénémie)[modifier | modifier le code]
Le cancer du sein est souvent un cancer hormono-dépendant : les facteurs augmentant le taux d'œstrogènes sont donc à risque. Schématiquement, le risque de cancer du sein croît avec le nombre de cycles menstruels, qu'ils soient artificiels (pilule œstroprogestative) ou naturels[20].
Le traitement substitutif hormonal de la ménopause augmente sensiblement le risque de survenue d'un cancer du sein[21].
La ménopause tardive et la puberté précoce agissent par augmentation du nombre de cycles menstruels et donc des taux d'œstrogènes. Les facteurs de puberté précoce sont : l'obésité infantile, l'augmentation de la consommation de protéines animales (viande, lait), de la consommation de boissons sucrées, l'exposition à des perturbateurs endocriniens[22].
Non-fécondité ou fécondité tardive[modifier | modifier le code]
Facteurs de risque du cancer du sein par l'OMS[23]
Facteurs hormonaux
- Age précoce de la première menstruation
- Age tardive de la ménopause
- Absence de grossesse
- Première grossesse après 30 ans
- Utilisation de contraception orale
- Utilisation d'hormonothérapie substitutive
Facteurs physiologiques et médicaux
- Age supérieure à 35 ans
- Histoire familiale de cancer du sein
- Antécédent personnel de cancer de l'endomètre ou de l'ovaire
- Lésion précurseur du sein (Hyperplasie atypique)
- Radiation ionisante utilisé dans un cadre thérapeutique
- Croissance rapide dans l'adolescence
- Infection par un virus oncogène
Facteurs alimentaires
- Alimentation de type européenne
- Excès de graisses particulièrement animal
- Consommation excessif de viande rouge et grillée
- Prise excessif de fer
- Prise de poids excessive après la ménopause
- Alimentation pauvre en légume et fruit
- Alimentation pauvre en phytoœstrogène (isoflavones, lignane)
Mode de vie
- Consommation régulière d'alcool
- Activité physique réduite
- Travail de nuit
Les femmes qui n'ont pas eu d'enfant, ou qui ont eu leur première grossesse tardivement (après 30 ans) ont un risque sensiblement augmenté de développer un cancer du sein, par rapport à celles ayant eu au moins un enfant avant 30 ans. Ce sont en effet les cycles précédant la première grossesse menée à terme qui semblent les plus dangereux pour le sein. La grossesse protège le sein par la modification des cellules mammaires dans le sens d'une plus grande différenciation. Les cellules différenciées sont moins sensibles aux carcinogènes en particulier hormonaux. La grossesse agit donc comme un vaccin vis-à-vis des œstrogènes. Plus cette première grossesse survient tôt, mieux elle agit[24],[25].
Polluants et autres perturbateurs endocriniens[modifier | modifier le code]
L'Endocrine Society, dans une déclaration rédigée par des experts internationaux[26], souligne le parallélisme entre l'augmentation de l'incidence du cancer du sein depuis les cinquante dernières années et la prolifération des perturbateurs endocriniens, produits chimiques de synthèse ayant une action œstrogénique ou cancérogène. Ces produits innombrables (les plus connus étant le DES, le DDT, le bisphénol A et les dioxines), de sources variées (pesticides, produits chimiques industriels, plastiques et plastifiants, carburants et autres produits chimiques omniprésents dans l'environnement), sont une source d'inquiétude importante pour les endocrinologues. Ainsi, les filles ayant été très exposées in utero dans les années 1960 au DDT présentent un quadruplement du risque de cancer du sein selon une étude publiée mi-2015[27]. L'alimentation joue un rôle majeur[28].
L'Endocrine Society émet une série de recommandations visant à :
- accroître la compréhension des effets des perturbateurs endocriniens (notamment par des recherches fondamentales et des études cliniques) ;
- faire appliquer le principe de précaution ;
- préconiser l'implication individuelle et celle des sociétés savantes pour faire connaître le problème ;
- apporter des changements législatifs.
Liens entre cancer et obésité ou surpoids[modifier | modifier le code]
Les liens entre cancer et surpoids sont contrastés selon l'âge auquel est acquis ce surpoids. En 2007, une étude a montré l'augmentation du risque de cancer du sein chez les femmes ménopausées en fonction de leur prise de poids[29]. Pour des raisons mal comprises, l'obésité aggrave le risque de cancer du sein, et en particulier de prolifération rapide de ce cancer[30]. Ceci a été démontré in vivo comme in vitro ; ainsi, quand des cellules tumorales (murines ou humaines) sont cocultivées avec des adipocytes matures, ces derniers augmentent les capacités invasives du cancer. De manière générale, l'obésité doublerait le risque de cancer du sein[31]. Par contre, le fait d'être obèse ou en surpoids avant la ménopause diminue le risque de cancer pré-ménopause. Lorsque le surpoids est installé dans la période 18-30 ans, il protège du cancer du sein pré et post-ménopause[32].
L'obésité, de par l'augmentation de la quantité de tissu graisseux, augmente le taux d'œstrogène sanguin via une activation d'une enzyme appelée aromatase. Celle-ci transforme en effet les hormones de type androgène en œstrogène.
Des adipocytes cultivés avec des cellules cancéreuses présentent un phénotype modifié en termes de délipidation, et une diminution des marqueurs des adipocytes associés à une activé anormale caractérisées par une surexpression des protéases, notamment la métalloprotéinase-11, et des cytokines pro-inflammatoires (interleukine-6 (IL-6) ou IL-1β[33].
Inversement, les cellules tumorales du cancer du sein modifient les cellules graisseuses (adipocytes) du sein. Ces dernières sécrètent notamment des facteurs pro-inflammatoires dont l'interleukine 6 (qui in vitro suffit à elle seule à rendre métastasiques des cellules cancéreuses)[33]. Ceci pourrait expliquer pourquoi l’obésité augmente le risque de métastase et de diffusion rapide de ce cancer. Reste à comprendre les déterminants des dialogues entre cellules cancéreuses et adipocytes[34], et les tumeurs de plus grande taille et/ou impliquant une contribution des nœuds lymphatiques présentent des niveaux plus élevés d'IL-6 dans la tumeur entourant les adipocytes[33].
Les adipocytes péritumoraux présentent un phénotype modifié et des caractéristiques biologiques assez spécifiques pour être nommés adipocytes associés au cancer (ou CAA pour Cancer-associated adipocytes)[33].
Acides gras animaux, acides gras saturés et trans[modifier | modifier le code]
Il a été montré que la consommation de graisses animales ainsi que celle d'acides gras trans (qui rentrent dans la composition de nombreuses préparations de l'industrie alimentaire) étaient des facteurs de risque[31]. Cette relation entre le niveau de matières grasses animales ingérées et le cancer du sein est connue depuis longtemps[35],[36]. L'influence des lipides polyinsaturés est moins évidente[37].
Une étude (Inserm-Gustave-Roussy, 1995-1998) a prouvé que le risque de cancer du sein augmente de près de 50 % chez les femmes ayant un taux sanguin élevé d’acides gras trans, produits pouvant être présents dans les aliments industriels tels que pains et biscuits industriels, viennoiserie, gâteaux, chips, pâtes à pizza[38].
Les acides gras saturés augmentent le risque de 9 % pour chaque tranche de 5 % d'énergie supplémentaire fournie par ceux-ci[39].
Produits laitiers[modifier | modifier le code]
L'augmentation du risque serait lié à l'augmentation du taux d'IGF-1 dans le sang, elle-même fortement corrélée à la consommation de lait[40]. Il existe, uniquement avant la ménopause, une association attestée entre présence de facteurs de croissance dans le sang et incidence du cancer du sein, sans qu'il soit possible d'établir de lien de causalité[41]. La concentration en IGF-1 varie beaucoup suivant le type de lait (vache,chevre,brebis..)[42], s'il est allégé[43], ou le mode d'élevage des ruminants (Somatotropine bovine). Cependant, d'autres études établissent plutôt un rôle protecteur lié au contenu du lait en vitamine D et/ou en calcium[44],[45]. Les produits laitiers riches en matières grasses serait très légèrement nocifs tandis que les produits laitiers pauvres en matières grasses serait légèrement bénéfiques[46],[47].
Consommation d'alcool et de tabac[modifier | modifier le code]
L'augmentation du risque et de la fréquence du cancer du sein est au moins pour partie liée à l'augmentation de la consommation d'alcool des femmes ;
- De nombreuses études ont montré que la consommation d’alcool (quel qu'il soit ; vin, bière ou alcool fort) augmente le risque de cancer du sein. Ce risque est augmenté en moyenne de 30 % pour trois verres d’alcool par jour[48]. Des méta-analyses ont confirmé le rôle de l'alcool dans la genèse ou la facilitation du cancer du sein. Une étude a estimé que ce risque avait été surestimé, mais elle a été réfutée par une méta-analyse basée sur 98 études cas-témoins et prospectives[48].
- Le risque croît d’environ 10 % par 10 g d’alcool supplémentaires consommés en moyenne par jour[48] avec des sensibilités génétiques différentes selon les individus, certaines sous-populations exposées à d’autres facteurs de risque cancérigène pouvant aussi y être plus sensibles[48]. D'autres facteurs aggravent en effet ce risque : avoir plus de 50 ans, être en phase post-ménopause, être affecté par une maladie bénigne du sein, une tumeur impliquant des récepteurs aux œstrogènes et/ou des tumeurs avancées/invasives[48].
- Ce risque double en cas de consommation chronique d'alcool (chez les femmes ayant un indice de masse corporelle normal (IMC < 25), alors que l'obésité est un autre facteur souvent cité).
- Les conséquences de l'alcool comme facteur ou cofacteur cancérogène sur le sein pourraient être assez rapides, car les statistiques montrent que l'impact des consommations récentes est plus significatif que celui des consommations anciennes[48].
Il existe une corrélation entre le tabagisme et la survenue de ce cancer[49].
Manque de vitamine D[modifier | modifier le code]
La vitamine D et ses analogues pharmaceutiques ont des effets anti-prolifération et pro-différenciation. Elle a donc une importance pour la prévention et le traitement des cancers en général. Elle peut notamment limiter une production excessive d'œstrogènes, en agissant sur l'aromatase[50].
Le cancer du sein est souvent associé à de bas taux de vitamine D (carence ou d'insuffisance dans 78 % des cas selon une étude faite sur 145 patientes[51]). Un excès de mortalité par cancer (incluant le cancer du sein) chez les Afro-Américains est attribué à leur pigmentation cutanée, qui bloque plus de rayons ultraviolets que nécessaire à ces latitudes et entrave la production de vitamine D de façon marquée[52]. Une étude française de l'évolution sur 10 ans de près de 68 000 femmes a confirmé l'importance du lien entre carence en vitamine D et survenue du cancer du sein. L'analyse de l'indice d'exposition au rayons UV chez ces femmes a montré que seules celles qui étaient le plus exposées aux UV obtenaient une protection contre le cancer du sein suffisante pour que l'apport alimentaire ait un impact mesurable ; pour toutes les autres, l'équipe de l'INSERM conclut que, plus on vit au nord, plus il est difficile d'atteindre ce seuil de vitamine D protégeant du cancer du sein[53].
Mastopathies[modifier | modifier le code]
C'est un terme peu précis désignant toute maladie du sein. On le réserve en général à des anomalies bénignes qui peuvent prêter à confusion avec une tumeur et pour cela justifient un prélèvement (biopsie) permettant de les identifier précisément. Certaines peuvent favoriser un cancer ultérieur et justifient une surveillance régulière.
Un aspect dense à la mammographie, surtout s'il est étendu, augmenterait très sensiblement le risque de développer un cancer du sein[54].
Autres[modifier | modifier le code]
Historiquement, il avait été mis en évidence chez des femmes ayant subi de nombreuses radioscopies à l'époque où la tuberculose était très répandue. Ce risque avait aussi été décelé chez des Japonaises qui avaient été irradiées à des doses non mortelles lors des bombardements atomiques d'Hiroshima et de Nagasaki. Il s'agit essentiellement au début du XXIe siècle des cas de radiothérapie du thorax lors du traitement de certains cancers — lymphome de Hodgkin en particulier — chez la jeune femme chez qui le risque de cancer du sein augmente substantiellement[55]. Certaines nouvelles modalités d'examens radiologiques, telle que le scanner coronaire, peuvent conduire à une irradiation suffisante pour augmenter le risque de cancer du sein des décennies après la réalisation de l'examen[56].
Le travail de nuit augmente le risque de cancer du sein[57]. Ce risque a été reconnu sur le plan juridique au Danemark et fait objet de compensations financières[58]. Une méta-analyse suggère même une association positive entre l'exposition à une source lumineuse la nuit et le risque de cancer du sein, en particulier chez les femmes préménopausées[59].
Allaiter agit comme un protecteur vis-à-vis du cancer du sein[60], notamment par mise en sommeil des ovaires et diminution du nombre de cycles.
L'interruption volontaire de grossesse n'augmente pas le risque de cancer du sein[61].
Dans les pays riches (il n'y a pas eu d'études sur ce point ailleurs), une taille supérieure à la moyenne à la naissance est corrélée avec un risque futur de survenue d'un cancer du sein. Une exposition fœtale à certaines hormones impliquées dans la croissance pourrait être en cause (à confirmer). 5 % des cancers du sein des femmes nées dans les pays développés seraient directement concernés[62].
Chez les hommes[modifier | modifier le code]
1 % des cancers du sein est développé par un homme[63]. À stade égal, le pronostic est identique. Néanmoins, la glande mammaire chez l'homme est de très petite taille, le diagnostic est souvent tardif, il y a donc beaucoup plus de cancers détectés à un stade évolué, accompagnés d'une atteinte cutanée ou des plans profonds (T4)[64]. Le risque de contracter un cancer du sein est majoré chez les hommes avec un historique familial de cancer du sein, particulièrement lorsqu’on retrouve une mutation des gènes BRCA1 et BRCA2.
Cancers familiaux[modifier | modifier le code]
5 à 10 % des cancers du sein diagnostiqués sont des cancers du sein à prédispositions génétiques[14],[15], soit entre 2 000 et 4 000 personnes atteintes chaque année, 550 à 1 000 décédées, en France. En 2008, dix gènes étaient associés à un risque accru de cancer du sein. Neuf sont liés au système de réponse aux dommages de l'ADN. Le dixième code une protéine qui inhibe l’action de l’enzyme AKT1 (enzyme dont l'inhibition joue aussi un rôle dans les cancers non génétiques). Deux de ces dix gènes (dits BRCA1 et BRCA2) sont à eux seuls responsables de la moitié de ces cancers à prédisposition génétique, soit 2,5 à 5 % de tous les cancers du sein.
Caractéristiques[modifier | modifier le code]
Le plus souvent, ce type de cancer du sein apparaît chez une femme sans problème de santé particulier. Très rarement, la femme est porteuse d'une maladie génétique connue.
Plusieurs signes peuvent faire penser à un cancer du sein à prédisposition génétique :
- Jeune âge (moyenne de 43 ans au lieu de 60 ans dans les formes non transmissibles) ;
- Antécédents familiaux de cancer du sein ;
- Cancers survenant au niveau des deux seins de manière successive ou simultanée ;
- Apparition d'un second cancer au niveau de l'ovaire ;
- Type histologique médullaire du cancer.
Mode de transmission[modifier | modifier le code]
Il est de type autosomique dominant. Chez une femme, la présence d'une seule mutation du gène expose à un risque de 80 % d'avoir un cancer de sein (au lieu de 10 % en l'absence de mutation).
Le risque couru par les femmes venant d'une famille où existe un gène anormal dépend de si elles en ont hérité ou pas. Si le gène hérité n'est pas anormal, le risque est le même que celui des autres femmes ; si le gène est muté, elles auront 70 % à 80 % de probabilité d'avoir le cancer du sein. Le problème est semblable pour les risques de cancer des ovaires ou du côlon. Dans certaines familles, on peut observer ces cancers en ligne directe (grand-mère, mère, fille) ou chez des proches parentes (tante, sœur, cousine germaine). Ces cancers surviennent en règle générale dans la première partie de leur vie.
Un conseil génétique peut mettre en évidence ce risque, mais un test de recherche d'un gène muté n'apporte de certitude que s'il est positif (dans ce cas, toutes les parentes devraient faire l'objet d'un suivi). Cet acte très spécialisé ne doit être demandé que pour les familles dont les femmes présentent vraisemblablement une hérédité à risque, mise en évidence par une consultation d'oncogénétique qui établira l'arbre généalogique de cette famille.
Gènes en cause[modifier | modifier le code]
plusieurs gènes sont identifiés mais les deux principaux sont :
- BRCA1 sur le chromosome 17. Plus de 500 mutations ou variations de séquence ont déjà été décrites.
- BRCA2 sur le chromosome 13. Plus de 100 mutations différentes ont été dénombrées.
Seule une portion de toutes ces mutations accroît le facteur de risque de cancer. Les mutations du BRCA2 (1 femme sur 1460) sont retrouvées plus fréquemment que les mutations du BRCA1 (1 femme sur 1960). Ces mutations entraînent, outre l'excès de risque de cancer du sein, un excès de risque de cancer de l'ovaire.
La probabilité de développer un cancer du sein chez une porteuse d'une mutation de BRCA1 est d'environ 65 % avant l'âge de 70 ans (45 % pour les porteuses d'une mutation sur le BRCA2)[65].
L'évolution des cancers porteurs de mutation sur BRCA1 est encore mal connue : aggravation selon certains[66], pour d'autres, gravité similaire pour les porteuses de mutations sur BRCA2 ou non-porteuse de mutations[67].
La prévalence de ces mutations reste faible chez les patientes ayant un cancer du sein (moins de 4 % pour BRCA1, même si elle est double chez les Juives ashkénazes[68]).
Les autres gènes concernés sont le PALB2[69] qui intervient dans la stabilisation du BRCA2, le ATM, le CHEK2, le RAD51C, le BARD1, ou le TP53[16].
Conseil génétique[modifier | modifier le code]
Dans certains pays, toute femme le souhaitant peut bénéficier d'une consultation génétique pour déterminer son risque de cancer héréditaire. Si la probabilité de prédisposition génétique est supérieure à 25 %, on propose à ces patientes un diagnostic moléculaire. Cette recherche moléculaire est particulièrement prédictive si on connaît la mutation chez un parent déjà atteint d'un cancer du sein à prédisposition génétique.
Surveillance des femmes à risque élevé[modifier | modifier le code]
Les femmes à risque de prédisposition génétique ou porteuses d'une mutation sont suivies par des équipes de surveillance clinique tous les 6 mois dès l'âge de 20 ans et par mammographie annuelle dès l'âge de 30 ans[Où ?]. Parmi les facteurs augmentant le risque, figurent l'existence d'un carcinome canalaire in situ, considéré comme une forme pré-cancéreuse, et le carcinome lobulaire in situ, plus bénin mais pouvant évoluer en cancer dans 20 à 30 % des cas identifiés[70].
Dépistage[modifier | modifier le code]


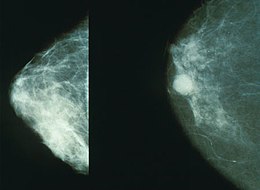
Détecter et traiter les tumeurs quand elles sont très petites (moins d'un centimètre de diamètre) est possible grâce à la mammographie et à un suivi régulier. Cela réduit le risque de mortalité, et permet des traitements moins lourds et moins traumatisants que la chimiothérapie, la chirurgie « mutilante » (ablation). C'est entre 50 et 74 ans que les femmes sont les plus exposées à ce type de cancer. Une mammographie tous les deux ans permet un dépistage efficace, mais qui expose à un risque de surdiagnostic[71] correspondant à un faux positif : la femme est considérée comme porteuse d'un cancer du sein alors qu'elle ne l'est pas, l'exposant ainsi à un traitement non justifié avec tous les effets secondaires et les risques qui s'ensuivent. Le bénéfice de ce dépistage doit donc être soigneusement étayé. Selon une méta-analyse de 2003, une réduction significative de la mortalité en cas de dépistage peut être mise en évidence dans certains cas ; la même méta-analyse fait part toutefois de deux autres études concurrentes présentant une absence de réduction significative[72]. Cette existence d'une réduction des risques est cependant critiquée[73].
En France, une structure de gestion départementale ou inter-départementale envoie à toutes les femmes de 50 à 75 ans une invitation pour une mammographie gratuite (prise en charge financière à 100 % par la Sécurité sociale) tous les deux ans. L'invitation peut être envoyée sur demande du médecin généraliste, du gynécologue ou de la femme elle-même. La visite doit être faite chez un radiologue accrédité, membre du réseau spécialisé dans le dépistage mis en place au niveau des départements. Cette stratégie repose notamment sur un rapport d'experts élaboré en 2001-2002 par le département d'Évaluation des technologies de l'Agence nationale d'évaluation et d'accréditation des soins. L'objectif annoncé de ce rapport incluait le rappel des recommandations françaises en vigueur. Le rapport a conclu que l'inefficacité de la mammographie de dépistage n'étant pas prouvée, il fallait maintenir les recommandations en usage pour le dépistage du cancer du sein.
Une échographie associée à la mammographie peut détecter un plus grand nombre de cancers mais est associée à un nombre plus important de faux positifs (biopsie infirmant le diagnostic du cancer)[74]. La place de cet examen dans la stratégie de dépistage reste donc à évaluer.
L'Imagerie par résonance magnétique (IRM) serait également un examen prometteur avec une sensibilité supérieure à celle de la mammographie[75].
L'autopalpation était une technique de dépistage très en vogue dans les années 1980-1990, encore recommandée, mais n'ayant pas fait la preuve de son efficacité[76].
L'usage de la thermographie infrarouge[77],[78],[79] pour la détection, est un examen qui comporte moins d'effets secondaires (pas de radiation), avec une meilleure sensibilité[80],[81],[82], moins de faux positifs et une détection plus précoce que la mammographie. Le coût de la thermographie serait par ailleurs nettement moins élevé que celui du dépistage par mammographie, dont le budget annuel est de 250 Millions d'Euros[83]. La thermographie n'est cependant, en 2017, quasiment pas utilisée en France[84],[85]. La technique a montré sa simplicité à travers un fait divers[86].
Au-delà de 75 ans, l'intérêt d'un dépistage systématique n'est pas démontré. Il semble être faible entre 70 et 75 ans[87]. Avant 50 ans, l'intérêt est discutable, sans diminution prouvée de la mortalité[88],[89].
Surdiagnostic[modifier | modifier le code]
Avant la ménopause, le dépistage systématique n'a pas fait les preuves de son efficacité car les anomalies suspectes minimes sont fréquentes. Les inconvénients semblent dans ce cas l'emporter sur les avantages, excepté pour les femmes à risques.
Le risque du dépistage systématique est de poser un diagnostic erroné et d'entraîner une prise en charge non justifiée, avec un coût et un risque en conséquence. C'est ce qu'on appelle le surdiagnostic. Dans le cadre du cancer du sein, la mammographie peut entraîner un taux non négligeable de surdiagnostic. Cette proportion pourrait aller de un cas sur dix[90] à un cas sur quatre[91], voire un cas sur deux[92]. Le rapport entre le nombre de vies sauvées et le nombre de femmes avec un surdiagnostic (reflétant partiellement ce qu'on appelle le rapport bénéfices/risques d'un examen) peut varier ainsi de 1 sur 2 à 1 sur 10.
L'explication de ces surdiagnostics n'est pas univoque : mauvaise interprétation des documents, cancers d'évolution très lente ou même régression spontanée de certaines tumeurs malignes[93].
Cependant, selon le département des maladies chroniques de l'Institut français de veille sanitaire, ces analyses devraient à l'avenir permettre de rendre le dépistage encore plus performant, avec comme but d'identifier les cancers qui vont évoluer de ceux qui vont rester latents, sans mettre en cause le bénéfice du dépistage lui-même.
Seins denses[modifier | modifier le code]
Pour les seins denses ou extrêmement denses, une mammographie peut s’avérer inefficace pour pouvoir détecter un cancer. Les études ont mesuré que les mammographies ne trouvent pas les cancers dans près d’un tiers à la moitié des cas de femmes avec des seins denses[94].
Le tissu dense du sein gêne la capacité de dépister un cancer lors d’une mammographie. Agissant comme un nuage, le tissu dense du sein est blanc et peut masquer un cancer qui apparaît en blanc également.
La densité des seins peut être mesurée par les BI-RADS utilisant un système de notation permettant aux radiologues de décrire la densité des seins
Classification BI-RADS de la densité mammaire
A
- Seins presque entièrement graisseux
- Moins de 25 % de tissu glandulaire
B
- Seins composés de zones de densités fibroglandulaires éparses
- Entre 25 % et 50% de tissu glandulaire
C
- Seins denses de façon hétérogène, pouvant masquer des petites masses
- Entre 50 % et 75% de tissu glandulaire
D
- Seins extrêmement denses, diminuant la sensibilité de la mammographie
- Plus de 75 % de tissu glandulaire
Presque la moitié des femmes aux États-Unis ont des seins denses[95]. Dans certains États, les radiologues ont l’obligation légale de communiquer aux femmes la densité de leurs seins pour leur permettre d’avoir une conversation éclairée, avec leur équipe soignante, sur les analyses supplémentaires dont elles auraient besoin.
Cinq faits sur les tissus denses dans le sein[95] :
- 40 % de femmes ont des seins denses ;
- la densité des seins est l'un des facteurs prédictifs les plus sûrs de l’inefficacité de la mammographie à détecter un cancer existant ;
- la mammographie ne détecte pas un cancer existant dans un tiers à la moitié des cas selon les études, pour les seins denses ;
- la densité du sein et son évolution sont des facteurs prédictifs bien établis du risque du cancer du sein[96] ;
- la densité élevée du sein est un facteur de risque plus élevé que d’avoir deux parents du premier degré avec un cancer du sein.
Une échographie associée à la mammographie peut détecter un plus grand nombre de cancers pour les seins denses et hyper denses. Sur une échographie, certains cancers du sein apparaissent en noir et peuvent donc être détectés. Une échographie du sein n’est pas suffisante par elle-même pour le dépistage du cancer du sein.
Un autre type d’analyse est l'IRM.
Un autre type d’analyse s’est développé aux États-Unis, pour pallier l’inefficacité des mammographies pour le dépistage du cancer pour les seins denses. La représentation moléculaire de sein (MBI) est un outil de diagnostic secondaire hautement efficace[réf. nécessaire].
Même avec un résultat de mammographie négatif pour les femmes ayant des seins denses (ou qui sont considérées à haut risque pour le cancer du sein), un test supplémentaire de MBI devrait être envisagé.
Une image de MBI représente une analyse fonctionnelle moléculaire active des tissus due à la prise d’un radio-traceur injecté dans les veines. Dans ces images, les tissus sains, denses ou non, apparaissent en noir et les tissus malades apparaissent en blanc, dû à l’absorption plus rapide de rayons gamma contenus dans la prise du radio-traceur.
Diagnostic[modifier | modifier le code]
Clinique[modifier | modifier le code]
La palpation du sein est le premier examen à réaliser. En raison de leur situation anatomique, les seins sont faciles à palper, d'autant plus lorsqu'ils sont de volume moyen ou petit. Il est recommandé que les patientes réalisent cet examen elles-mêmes de manière routinière à la fin des règles.
Lors de la palpation, la suspicion se fait à partir de la découverte d'un nodule, que l'on peut détecter par palpation à partir de 1 cm de diamètre environ. L'irrégularité peut ne pas être douloureuse, mais toute anomalie récente doit particulièrement attirer l'attention de la patiente et de son médecin.
Parmi les irrégularités, que la patiente peut surveiller d'elle-même :
- une fossette ou une ride creusant la surface du sein avec un aspect « peau d'orange » ;
- une déformation du mamelon, le rétractant vers l'intérieur ;
- un aspect eczémateux du mamelon qui devient rouge, croûteux ou érodé ;
- un écoulement mamelonnaire, surtout s'il est sanglant ou noirâtre.
La constatation de l'un de ces signes doit amener à une consultation médicale très rapidement. Cependant, seul le médecin pourra juger des examens complémentaires nécessaires, car tous ces signes ne se rencontrent pas seulement dans le cas des cancers. Un nodule peut être de nature bénigne :
- lorsqu'il est de consistance solide, il peut s'agir d'un adénofibrome qui s'est développé dans la glande mammaire. Celui-ci pourrait se développer à cause d'un environnement bactérien spécifique[97], qui ultérieurement pourrait se transformer ou non, en adénocarcinome.
- lorsqu'il est de nature liquidienne, il peut s'agir d'un kyste.
Une forme clinique rare : Cancer inflammatoire[modifier | modifier le code]
Le cancer inflammatoire du sein[98] est une forme très rare de cancer du sein (1 à 4 %) qui se développe rapidement en quelques jours ou quelques semaines. Il se propage par voie lymphatique rapidement sans avoir le temps de former une tumeur. Le blocage des vaisseaux lymphatiques par les cellules cancéreuses est à l’origine d’une inflammation locale du sein d’importance variée. Le diagnostic d’abcès du sein est souvent évoqué dans un premier temps d’autant que l’imagerie (mammographie et échographie) est souvent négative. Toute persistance d’une rougeur plus ou moins douloureuse du sein impose de faire des biopsies, qui seules affirmeront la maladie. Le traitement repose avant tout sur la chimiothérapie dont les progrès récents autorisent la guérison dans un grand nombre de cas.
Mammographie[modifier | modifier le code]

Le médecin peut décider de faire confirmer son premier diagnostic par une mammographie. L'échographie est un examen complémentaire qui peut aider à localiser l'anomalie pour faciliter un prélèvement ou reconnaître s'il s'agit d'un kyste liquidien, mais elle ne peut jamais remplacer la mammographie. La mammographie, pratiquée régulièrement et dans le cadre des programmes de dépistage, permet de diagnostiquer la maladie à un stade suffisamment précoce pour que le traitement soit le plus conservateur possible et en même temps efficace. En effet tant que la taille de la tumeur est inférieure à 1-2 cm, les chances de guérison sont voisines de 100 %[99].
Confirmation du diagnostic[modifier | modifier le code]
Si l'ensemble des examens ne permet toujours pas de s'assurer d'un bon diagnostic et si des doutes persistent, il est alors nécessaire d'envisager un prélèvement réalisé le plus souvent par une grosse aiguille (trocart) sous anesthésie locale sans hospitalisation. Le prélèvement, ou biopsie, est souvent réalisé sous guide d'échographie ou de radiologie ; on parle alors de biopsie échoguidée et biopsie stéréotaxique du sein. Le diagnostic de certitude se fera par l'étude anatomo-pathologique de l'échantillon prélevé.
Bilan d'extension[modifier | modifier le code]
La recherche de métastases est fondamentale dans la stratégie du traitement du cancer du sein. Mais, malgré les nombreuses études réalisées ou la connaissance approfondie de certaines explorations, il n'existe actuellement aucune stratégie validée de recherche systématique de métastase dans le cancer du sein.
La plupart des recommandations proposent actuellement un bilan d'extension comportant un examen clinique soigneux à la recherche de métastases ganglionnaires, une radiographie thoracique, une échographie hépatique et une scintigraphie osseuse. Pour les tumeurs de très petite taille, ce bilan peut être facultatif. En revanche, pour les tumeurs évoluées (tumeurs inflammatoires, multi-focales, envahissement ganglionnaire important), le risque métastatique initial est élevé et peut justifier un bilan plus poussé comportant une Tomodensitométrie (TDM) corps entier et une IRM mammaire.
La taille de la tumeur, l'existence d'adénopathies métastatiques, l'existence d'une atteinte de la peau ou de la paroi thoracique ou de métastases à distance permettent d'établir une classification clinique des cancers du sein.
Le bilan d’extension permet de classer le cancer selon la classification TNM qui prend en compte la taille de la tumeur, l'absence ou le nombre de ganglions atteints par le cancer et l'existence ou non de métastase. Cette classification est un des critères pour la prise en charge de la maladie.
Classification des cancers du sein[modifier | modifier le code]
Classification histologique[modifier | modifier le code]
La classification actuelle des tumeurs de l'Organisation mondiale de la santé repose principalement sur une évaluation morphologique et divise le carcinome invasif du sein en 2 grandes catégories : cancer sans type spécial et types spéciaux. Bien que la classification de l'OMS soit assez sophistiquée, elle présente des limites. Premièrement, la catégorie sans type spécial concerne les tumeurs qui n'ont par caractère histoloqique marquant. Les sans type spécial représentent environ 75 % des cas de cancer du sein, mais environ 60 % des sans type spécial relèvent de carcinomes modérément différenciés ou Grade 2 (voir figure 2). Il s’agit clairement d’un groupe hétérogène, même si une différenciation canalaire est supposée. Les 25 % restants des cancers du sein sont répartis en 19 sous-groupes de cancers du sein spéciaux présentant des caractéristiques morphologiques distinctives et des pronostics mieux définis[100]. Il est évident que la classification histomorphologique à elle seule ne suffit pas à satisfaire le besoin de soins individualisés aux patients, ce qui nécessite d'autres classifications.
Figure 1-Type histologique des tumeurs du sein selon l'OMS. Cinquième édition de 2019[100]
Lésions précurseurs
- Hyperplasie atypique lobulaire
- Carcinome in situ lobulaire
- Hyperplasie simple canalaire
- Changement des cellules cylindriques canalaires
- Hyperplasie atypique canalaire
- Carcinome in situ canalaire
Lésions cancéreuses du sein
- Cancer canalaire sans type particulier
- Cancer lobulaire
- Cancer médullaire
- Cancer mucineux
- Cancer papillaire
- Cancer tubuleux
- Cancer adénoïde kystique
- Cancer sécrétant juvénile
- Cancer apocrine
- Cancer métaplasique de type épidermoïde
- Cancer métaplasique de type à cellules fusiformes
- Cancer métaplasique de type chondroïde et osseux
- Cancer métaplasique de type mixte
Il existe deux grands types de cancer du sein : le cancer canalaire (80-85 % des cancers du sein) et le cancer lobulaire (5 à 10 %). Le cancer du sein est un type de tumeur maligne qui envahit les tissus voisins des seins. Les types les plus courants comprennent le carcinome canalaire et le carcinome lobulaire. Le carcinome canalaire, qui représente environ 70 à 80 % de tous les cancers du sein, commence dans les cellules des canaux galactophores et se propage dans le système lymphatique et la circulation sanguine, tandis que le carcinome lobulaire, en revanche, commence dans l'épithélium glandulaire du sein qui produit le lait et est plus difficile à détecter que le carcinome canalaire. De plus, d'autres types de cancer du sein invasifs moins courants qui peuvent être plus menaçants que les autres cancers du sein sont le cancer du sein inflammatoire dans lequel les cellules malignes bloquent les vaisseaux lymphatiques de la peau et provoquent une inflammation et le cancer du sein triple négatif caractérisé par l'absence de récepteurs HER2, de progestérone. et les œstrogènes. D'autres types de cancer du sein invasif moins courants comprennent le carcinome adénoïde kystique, le carcinome adénosquameux de bas grade, le carcinome papillaire, le carcinome médullaire et le carcinome tubulaire qui représentent moins de 5 % des cancers du sein[101].
Cancer lobulaire[modifier | modifier le code]
Le cancer lobulaire présente souvent des caractéristiques associées à un bon pronostic, étant généralement fortement positives aux récepteurs à l'oestrogéne et d'un grade histologique bas. Jusqu'à 95 % des des cancers lobulaires expriment le récepteur à l'estrogène et jusqu'à 70 % des cas expriment le récepteur à la progestérone[102],[103],[104],[105].Le caractéristique moléculaire du cancer lobulaire est la perte ou le manque d’expression de la cadhérine-E[106]
Classification moléculaire[modifier | modifier le code]
Décrit pour la première fois en 2000 par le chercheur Charles Perou[107], la classification moléculaire du cancer du sein a constitué un changement important dans la prise en charge thérapeutique du cancer du sein. Il a étudié à l'aide de puce à ADN 8601 gènes humains et sélectionné 496 gènes les plus fréquents dans les tumeurs cancéreuses. Après regroupement en fonction de leur similarité (regroupement non supervisé) deux sous-ensembles sont apparus, le groupe à récepteur des œstrogènes présent ou RE + et le groupe à récepteur des œstrogènes absent ou RE -[107]. Cette classification a été ensuite affiné[108],[109].
En pratique courante, la classification moléculaire utilise une méthode immunohistochmique qui donne parfois des résultats discordants lorsque des sondes à ADN sont utilisées.
Cancer du sein à récepteur des œstrogènes positif[modifier | modifier le code]
Ce groupe est caractérisé par l'expression relativement élevée de nombreux gènes exprimés par les cellules luminales du sein (cellules bordant le canal galactophore). Ce groupe a été appelé le type luminal
Luminale A[modifier | modifier le code]
Le luminale A est le sous-type le plus courant et représente 50 à 60 % de tous les cancers du sein. Ces tumeurs ont souvent un faible grade histologique, et comprennent des types histologiques spéciaux (c'est-à-dire tubulaires, cribriformes invasifs, mucineux et lobulaires) avec un bon pronostic. Le taux de récidive est nettement inférieur à celui des autres sous-types. Les métastases sont fréquentes au niveau osseux, alors que les métastases hépatiques, pulmonaires et du système nerveux central surviennent chez moins de 10 % des patients et que le traitement repose principalement sur l'hormonothérapie[110].
Luminale B[modifier | modifier le code]
Les tumeurs luminales B représentent 15 à 20 % des cancers du sein et ont un phénotype plus agressif, un grade histologique plus élevé, un indice de prolifération et un pronostic plus défavorable[111]. Ce sous-type a un taux de récidive plus élevé et des taux de survie après rechute plus faibles que les tumeurs luminales A[112]. La principale différence entre les deux sous-groupes est l'expression accrue de gènes liés à la prolifération cellulaires, une expression accrue des gènes de signalisation des récepteurs de croissance[113]. Environ 30 % des tumeurs HER2-positives définies par immunohistochimie sont attribuées au sous-type luminale B[114]. L'hormonothérapie est moins efficace. La chimiothérapie néo-adjuvante est plus efficace
Cancer du sein à récepteur des œstrogènes négatif[modifier | modifier le code]
Groupe sur-exprimant le récepteur 2 du facteur de croissance de l'endothélium vasculaire ou HER2 positif[modifier | modifier le code]
Le cancer HER2-positif représente 15 à 20 % des sous-types de cancer du sein. La positivité de HER2 confère un comportement biologique et clinique plus agressif. Ces tumeurs sont caractérisées par une forte expression du gène HER2. Morphologiquement, ces tumeurs sont très prolifératives donc un grade histologique. Près de la moitié des cancers du sein HER2-positifs sont positifs pour l’ER mais ils expriment généralement des taux bas des récepteur des œstrogènes. Ils présentent une sensibilité accrue à certains agents cytotoxiques tels que la doxorubicine, une résistance relative aux agents hormonaux et une propension à métastaser au cerveau et aux organes viscéraux[115].
Groupe basal en raison de l'absence de récepteur des œstrogènes, récepteur de la progestérone et de l'absence d'expression du récepteur 2 du facteur de croissance de l’endothélium vasculaire : Triple négatif[modifier | modifier le code]
La plupart de ces tumeurs sont des tumeurs canalaires infiltrantes avec un modèle de croissance solide, un comportement clinique agressif et un taux élevé de métastases au cerveau et aux poumons[116].
Des études basées sur l'utilisation de puces à ADN de manière systématique dans des cohortes de patients ont également pu isoler différentes signatures d'expression génique[117]: ainsi les cancers du sein de type luminal ont tendance à exprimer les gènes et protéines GATA3, KRT19 alors que ceux de type basal à l'inverse n'expriment pas ceux-ci mais entre autres ETS1 et CD44.
Pronostic du cancer du sein et les facteurs prédictifs[modifier | modifier le code]
Classification TNM[modifier | modifier le code]
Le stade du cancer du sein est le facteur pronostique le plus important. Selon les données du The Surveillance, Epidemiology, and End Results (SEER) du National Cancer Institut des USA, 99,3 % des patients avec une maladie localisée, 86,7 % avec une progression régionale et seulement 31 % des patients avec des métastases à distance survivront au bout de 5 ans[118].
Toutes les caractéristiques individuelles de la classification TNM ont une signification pronostique. L’un des facteurs pronostiques les plus importants est l’état des ganglions lymphatiques (le N de TNM). Selon les données SEER, la survie globale à 5 ans est de 92 % pour les patients présentant des ganglions lymphatiques régionaux sans métastases, de 81 % avec 1 à 3 ganglions lymphatiques métastatiques et de 57 % lorsque des métastases ont été trouvées dans quatre ganglions lymphatiques ou plus. La présence de micrométastases et de cellules cancéreuses isolées dans les ganglions lymphatiques régionaux a également une importance pronostique défavorable[119],[120]. La dimension de la tumeur primitive est également un facteur pronostique important. 99 % des femmes atteintes d’une maladie confinée à la glande mammaire et d’une tumeur inférieure à 1 cm, 89 % ayant une tumeur mesurant 1 à 3 cm et 86 % ayant une tumeur de 3 à 5 cm survivront 5 ans[120]. Une tumeur initialement de grande taille prédispose à l'atteinte des ganglions lymphatiques régionaux. La caractéristique actuelle du T4 selon la classification TNM, c'est-à-dire l'invasion de la peau ou de la paroi thoracique, est également associée à un plus mauvais pronostic.
Grade cytologique[modifier | modifier le code]
Figure 2 - Grade cytologique dans le cancer du sein[121]
Pourcentage de cellule contenant des tubules
- Plus de 75% Score = 1
- Entre 10 et 75% Score = 2
- Moins de 10% Score = 3
Pléomorphisme nucléaire ou comparer un noyau d'une cellule cancéreuse avec un noyau d'une cellule normale
- Petit et régulier Score = 1
- Légèrement agrandi et hétérogène Score = 2
- Ne ressemble plus à un noyau Score = 3
Fréquence des mitoses
- Dépend de la taille du champ de vision du microscope Score de 1 à 3
La somme des trois critères donne le grade tumorale :
- Grade 1 ou bas : Score de 3 à 5
- Grade 2 ou intermèdiaire : Score de 6 à 7
- Grade 3 ou haut : Score de 8 à 9
Le type histologique et le degré de malignité histologique ont une importance pronostique légèrement moindre. Les cancers moins fréquents, comme les cancers tubulaires, papillaires et médullaires, ont un meilleur pronostic avec un risque de récidive de 10 % avec un suivi prolongé[122]. La détermination du pronostic en cas de cancers fréquents, cancer sans type particulier T infiltrant et cancer lobulaire, a facilité l'introduction du degré de malignité histologique. Des études ont montré qu'une signification pronostique défavorable est associée à une faible différenciation tumorale (Grade 3). Cependant, l’impact d’une différenciation modérée (Grade 2) sur le pronostic n’a pas été clairement établi[123].
Récepteurs hormonaux[modifier | modifier le code]
L’expression des récepteurs hormonaux – œstrogéniques et progestérone – est particulièrement importante en raison de la valeur favorable à la fois pronostique et prédictive du traitement hormonal. Cette expression est évaluée par méthode immunohistochimique dans du matériel tissulaire fixé dans du formol tamponné et inclus dans de la paraffine. Si le matériel tissulaire ne peut être obtenu, l'expression des récepteurs est évaluée dans le matériel cytologique fixé dans l'alcool. Le matériel tissulaire doit provenir du composant infiltrant de la tumeur primitive, avant tous traitement. En raison du phénomène fréquent de modification du profil hormonal dans les tumeurs métastatiques, il est recommandé de réévaluer l'expression des récepteurs stéroïdiens dans le matériel métastatique. L'échelle utilisée pour déterminer l'expression des récepteurs hormonaux est l'échelle d'Allrad, selon laquelle il convient d'évaluer le pourcentage de noyaux colorés des cellules cancéreuses et l'intensité de la coloration. La somme des deux paramètres est la valeur totale. Toutefois, dans la pratique, comme le justifient les recommandations de l' International Breast Cancer Conference of St. Gallen, seul le pourcentage de noyaux cellulaires colorés est pris en compte. Toute réaction dans supérieure à 1 % des cellules cancéreuses est considérée comme positive[124],[125],[126]. Chez chaque patient présentant actuellement des récepteurs hormonaux, un traitement hormonal doit être utilisé, quels que soient l'âge, l'état des ganglions lymphatiques régionaux ou les indications supplémentaires de chimiothérapie. L'efficacité d'un traitement complémentaire par tamoxifène et inhibiteurs de l'aromatase chez les patients hormono-sensibles a été démontrée dans de nombreux essais contrôlés randomisés. À leur tour, les premiers rapports sur la valeur pronostique du récepteur des œstrogènes ont été publiés dans la seconde moitié du XXe siècle[127],[128],[129],[130]. L'expression des récepteurs hormonaux est associée à un meilleur pronostic et à une moindre sensibilité à la chimiothérapie.
Récepteur du HER2[modifier | modifier le code]
La valeur pronostique et prédictive d'un traitement ciblé réside également dans la surexpression du récepteur HER-2 ou l'amplification du gène HER-2. L'état HER-2 doit être déterminé dans le matériel histologique. L'évaluation du statut HER-2 dans le matériel cytologique est de moindre valeur car la réaction de coloration utilisée dans la détermination du récepteur se produit dans la membrane cellulaire, qui est facilement endommagée lors d'une biopsie par aspiration à l'aiguille fine. La détermination du statut HER-2 nécessite l'utilisation de deux méthodes : immunopathologique à chaque diagnostic de cancer infiltrant et la méthode d'hybridation in situ dans les cas limites immunohistochimiques (environ 15 à 20 % des cas). Environ 10 % des cas ambigus montrent une amplification du gène HER-2 après hybridation in situ, ce qui est interprété comme un état positif. La méthode d'hybridation in situ consiste à compter une copie du gène HER-2 (sonde unique) ou une copie du gène HER-2 et le nombre de centromères du chromosome 17 (double sonde). Le résultat du test est le nombre moyen de copies du gène HER-2 par cellule ou le rapport entre le nombre de copies du gène HER-2 et le nombre de centromères. Les cas sans amplification du gène HER-2 sont traités comme négatifs.
Le récepteur HER-2 appartient à la famille des quatre récepteurs ERBB. Le premier d’entre eux, le récepteur du facteur de croissance épidermique (ERBB1) est doté de propriétés tyrosine kinase qui est une cible pour de nombreux médicaments à ciblage moléculaire. Son ligand est le facteur de croissance épidermique et le facteur de croissance transformant-α. Le récepteur HER-2 (ERBB2), le deuxième de la famille des récepteurs ERBB, ne possède pas de ligand spécifique. Son rôle est d'améliorer la transduction du signal par hétérodimérisation avec d'autres récepteurs ERBB. L'hétérodimère avec le récepteur ERBB3 est le complexe de transduction de signal le plus puissant. La présence d'une surexpression du récepteur HER2 ou d'une amplification de son gène est un facteur pronostique défavorable, et l'introduction de médicaments bloquant le récepteur HER-2, à savoir le trastuzumab, le T-DM1, le pertuzumab, le lapatinib, a amélioré de manière significative le pronostic des patients. L'étude HERA a montré que l'ajout du trastuzumab, un anticorps monoclonal dirigé contre le récepteur HER-2, à une chimiothérapie adjuvante est associé à une réduction de 40 % du risque relatif de récidive et à un risque relatif de décès de 34 % par rapport à la chimiothérapie seule[131]. L’amélioration du pronostic s’applique également aux patients porteuses d'un cancer du sein métastasés[132],[133],[134].
L'inhibition de HER2 dans le cancer du sein avec l'amplification de HER2 est cliniquement efficace, comme le démontre l'efficacité des inhibiteurs de HER kinase et du traitement par anticorps HER2. La résistance à HER2 est un phénomène connu. L’activation génétique de MAPK comme un mécanisme récurrent de résistance au traitement anti-HER2 qui peut être combattu efficacement par les inhibiteurs de Mitogen-activated protein kinase kinase et des extracellular signal-regulated kinases[135].
Taux de prolifération de la protéine Ki67[modifier | modifier le code]
La protéine Ki67, utilisée dans l'évaluation du taux de prolifération cellulaire, est une protéine nucléaire présente dans toutes les phases de la division cellulaire, sauf la phase de repos de G0, et donc dans toutes les cellules en prolifération active. La protéine Ki67 est identifiée par méthode immunohistochimique. Cependant, le critère de réaction positive n’est pas pleinement établi. On suppose que 20 % est la limite entre une prolifération faible et élevée. Actuellement, l'évaluation de l'indice de prolifération cellulaire Ki67 est un élément essentiel de l'étude pathomorphologique, permettant de déterminer le sous-type luminal final du cancer (A ou B) et le degré de malignité histologique. L'indice de prolifération élevé a une signification pronostique défavorable non seulement en tant que composante de la malignité histologique, mais également en tant que facteur pronostique indépendant[136].
Facteurs pronostiques polygéniques[modifier | modifier le code]
Le développement de la biologie moléculaire et de la génétique a permis la séparation de nombreux nouveaux facteurs pronostiques (principalement des gènes) et l'introduction de nouvelles technologies pour créer des outils permettant de les déterminer. Ces outils sont des tests prédictifs multigéniques, actuellement utilisés pour estimer le risque de rechute chez chaque patient et les bénéfices des traitements proposés. En pratique, ces tests sont principalement utilisés pour qualifier les patients atteints d'un cancer luminal précoce à une chimiothérapie adjuvante, en plus de l'hormonothérapie standard. Les tests les plus connus sont Oncotype DX et Mammaprint, dont seul Oncotype DX a été inclus dans la VIII édition de la classification TNM[137].
Autre facteurs prédictifs[modifier | modifier le code]
Dépression & anxiété[modifier | modifier le code]
Les résultats d'une méta analyse indiquent que la dépression, l'anxiété et leur combinaison ont un impact pronostique significatif chez les patientes atteintes d'un cancer du sein. La dépression détectée cliniquement après le diagnostic du cancer du sein a montré une association significative avec la récidive, tandis que la détresse mentale évaluée par l'échelle des symptômes (auto-déclarés) n'a pas montré cette association.
En ce qui concerne la mortalité toutes causes confondues, la dépression a été associée à une augmentation de 30 % du risque. Cette association était significative quel que soit l'âge.
En ce qui concerne l'anxiété, celle-ci a été associée à une augmentation de 17 % du risque de récidive du cancer et de 13 % du risque de mortalité toutes causes confondues. Cependant, cette association était significative uniquement dans certains sous-groupes, tels que les patientes âgées de moins de 60 ans, celles évaluées après le diagnostic du cancer du sein, celles avec des troubles anxieux diagnostiqués cliniquement et celles avec une durée de suivi inférieure ou égale à 5 ans[138].
Sarcopénie[modifier | modifier le code]
Une méta-analyse a montré que les patients sarcopéniques présentaient un risque de mortalité plus élevé de 68% par rapport aux patients non sarcopéniques. Cependant, la sarcopénie était significative uniquement dans le cancer du sein précoce et non dans le cancer du sein métastatique. Une faible densité musculaire était associée à une survie réduite dans le cancer du sein métastatique, mais pas dans le cancer du sein précoce. Les patients atteints de cancer du sein métastatique et de sarcopénie présentaient une toxicité plus élevée de grade 3 à 5 par rapport aux patients non sarcopéniques. De plus, la progression tumorale était plus rapide chez les patients non sarcopéniques dans le cancer du sein avancé/métastatique[139].
Métalloprotéase matricielle[modifier | modifier le code]
La surexpression de la MMP2 n'est pas significativement associée à la survie sans récidive ou à la survie sans progression dans le cancer du sein. Cependant, elle est corrélée à une survie globale défavorable. De plus, la surexpression de la MMP2 est associée à des grades histologiques plus élevés, des stades tumoraux plus avancés et des métastases à distance[140]. La surexpression de la MMP9 n'est pas liée à la survie sans progression, mais est associée à une survie globale défavorable chez les patientes atteintes d'un cancer du sein de type infiltrant canalaire et triple négatif. De plus, la surexpression de la MMP9 est liée à des grades histologiques plus élevés, une taille de tumeur plus grande, des métastases ganglionnaires et une positivité pour HER2[140].
Traitements[modifier | modifier le code]
Comme pour tous les cancers, il repose idéalement (du point de vue médical) sur l'ablation chirurgicale de la tumeur, qui permet dans le même temps d'en faire le diagnostic de certitude. Le problème suivant est de faire le bilan d'extension : présence ou non de ganglions atteints, présence ou absence de métastase.
Cependant, la mutilation mammaire correspond aussi en général pour les femmes à une mutilation psychologique et sociale, les seins étant un des symboles de la féminité parmi les plus forts. Certaines femmes peuvent vivre cette mutilation comme une négation de leur féminité et donc, de leur personnalité.
Il existe aussi d'autres traitements comme la chimiothérapie, la radiothérapie et l'hormonothérapie, qui dans certains cas peuvent être utilisés pour obtenir une diminution de la tumeur en préalable d'une opération chirurgicale. L'efficacité et les risques de chaque type de traitement dépendent du type du cancer, de son extension et du terrain.
Le traitement sera décidé sur :
- La classification TNM
- Le type des récepteurs présents ou avsents
- Le grade histologique
- L'état général de la patiente
- Le souhait de la patiente
Stratégie thérapeutique[modifier | modifier le code]
De nombreux traitements du cancer du sein existent, mais toujours à individualiser pour un traitement optimal. Ainsi l'analyse génomique des cancers du sein ferait apparaitre une cinquantaine[141] de types différents de cancer du sein, dont chaque type, ou groupe, serait susceptible d'une thérapie ciblée particulière[142].
Pour le cancer du sein localisé, le traitement a presque toujours un objectif curatif. Il repose sur les quatre armes thérapeutiques que sont la chirurgie, la chimiothérapie, la radiothérapie et l'hormonothérapie. La chirurgie est l'étape indispensable du traitement curatif du cancer du sein, les autres traitements ne visant généralement qu'à réduire le risque de rechute[Information douteuse] [réf. nécessaire]. Ils seront donc indiqués si ce risque est important et si le bénéfice supposé du traitement est suffisant, car tous ces traitements ont des effets secondaires. Le bénéfice attendu doit donc être mis en balance avec le risque de complication.
Pour le cancer du sein métastatique : à ce stade d'évolution, il est très rare de pouvoir proposer un traitement curatif. Mais les traitements modernes permettent souvent de prolonger la survie de plusieurs années. Il est impossible de détailler ici les différentes stratégies thérapeutiques envisageables car celles-ci dépendent de très nombreux facteurs. Le traitement du cancer du sein métastatique repose d'abord sur la chimiothérapie et l'hormonothérapie. Un traitement chirurgical ou par radiothérapie des sites métastatiques peut être envisagé soit dans un but curatif lorsque tous les sites sont accessibles à un traitement (ex. : métastases hépatique ou vertébrale unique) soit dans un but palliatif (ex. : irradiation d'une métastase osseuse douloureuse).
Il existe un certain nombre de marqueurs génétiques qui sont corrélés avec le pronostic du cancer du sein[143],[144],[145] et qui peuvent donc potentiellement orienter le traitement.
Des marqueurs moléculaires de gravité et pronostic du cancer du sein existent aussi. Les métallothionéines (MT) en sont un[146]. Elles se lient facilement à certains métaux et sont codées par au moins 10 gènes MT fonctionnels qui sont associés à la prolifération des cellules du cancer du sein, en particulier cancers invasifs canalaires du sein. Ceci fait des MT un biomarqueur de pronostic pour le cancer du sein détectable par immunohistochimie[147],[148],[149],[150]. Plus les MT sont exprimées dans les cancers du sein plus grave est le cancer[151],[152].
Certains traitements (alkylants ou tamoxifène[153]) peuvent être inhibés par une surexpression de métallothionéines (par exemple chez un patient qui a été victime d'une intoxication par métaux lourds).
Chirurgie[modifier | modifier le code]
Ablation de la tumeur[modifier | modifier le code]

Il existe trois types de chirurgie du sein : la tumorectomie (ablation de la tumeur), la segmentectomie (ablation d'une partie du sein) et la mastectomie (ablation de la totalité du sein).
Dans les cas où la tumeur est prise en charge suffisamment tôt, une chirurgie minime (chirurgie conservatrice) est possible. Parfois, il faut enlever la totalité du sein. Une chirurgie reconstructrice peut être faite dans le même temps ou secondairement.
- Illustration de la chirurgie reconstructrice du sein : récupération d'une partie des muscles de l'abdomen (restus abdominus) pour reconstruire le sein, Institut national du cancer.
Curage axillaire[modifier | modifier le code]
Cette technique consiste en l'ablation des ganglions se situant dans le creux axillaire (au niveau de l'aisselle). Cette opération a de nombreux effets secondaires du fait que cette ablation déstabilise le réseau lymphatique, pouvant conduire à l'apparition d'un lymphœdème (gros bras). C'est dans le but de diminuer ces effets secondaires que la technique du ganglion sentinelle a été mise en place.
Technique du ganglion sentinelle[modifier | modifier le code]
Cette technique ne s'applique qu'en l'absence de ganglion axillaire perçu à l'examen clinique Dans une tumeur, le ganglion sentinelle est le premier à recevoir le drainage lymphatique.
Le ganglion sentinelle est identifié grâce à l'injection d'un colorant, accompagné ou non d'un colloïde radioactif. Il est ensuite retiré pour permettre une étude anatomopathologique. Si le ganglion étudié est sain, cette technique permet de ne pas avoir recours à un curage axillaire (retrait de la quasi-totalité des ganglions de la région), ce qui entraînerait des séquelles importantes. Elle peut être appliquée sur des patientes présentant une tumeur faisant moins de 3 centimètres, et concerner jusqu'à 70 % d'entre elles[154].
Cette technique est validée, avec un taux d'erreur inférieur à 10 %[155].
Une étude de 2024 (Essai SENOMAC) remet en cause l’intérêt de la technique du ganglion sentinelle[156] : sur 2 540 patients porteur d'un cancer du sein de T1 à T3 (soit plus de 50 mm dans une des mesures), 1 335 ont subi une biopsie du ganglion sentinelle uniquement et pas de curage axillaire même si un ou deux ganglions sentinelles était positif avec des métastase supérieure à 2 mm et 1 205 pour subir une dissection complète des ganglions lymphatiques axillaires en cas de ganglion sentinelle positif (groupe de dissection). Une radiothérapie incluant les volumes cibles ganglionnaires a été administrée à 1 192 des 1 326 patients (89,9 %) dans le groupe de biopsie du ganglion sentinelle uniquement et à 1 058 des 1 197 (88,4 %) dans le groupe de dissection. Le suivi médian était de 46,8 mois (extrêmes : 1,5 à 94,5). Au total, 191 patients ont eu une récidive ou sont décédés. La survie sans récidive estimée à 5 ans était de 89,7 % (intervalle de confiance [IC] à 95 %, 87,5 à 91,9) dans le groupe biopsie du ganglion sentinelle uniquement et de 88,7 % (IC à 95 %, 86,3 à 91,1) dans le groupe dissection. Les auteurs de l'étude conclus que l'absence de curage axillaire en cas de ganglion sentinelle positif ne modifie l'évolution du cancer
Prévention de la douleur post-opératoire[modifier | modifier le code]
Une diminution du risque de douleurs chroniques post-opératoire peut être obtenue en réalisant une anesthésie loco-régionale au moment de l'acte chirurgical. Trois à douze mois après une opération de cancer du sein, la douleur chronique post-opératoire peut être prévenue chez une personne sur sept (nombre de sujets à traiter). Bien qu'encourageants, ces résultats reposent sur des données de faible niveau de preuve[157].
Surveillance après opération[modifier | modifier le code]
Après le traitement initial, il est indispensable que la patiente soit suivie régulièrement.
La multiplication des examens n'est pas nécessaire, mais la mammographie bilatérale annuelle est indispensable, surtout en cas de chirurgie conservatrice. Selon le cas, elle pourra être associée à d'autres examens complémentaires définis en fonction de chaque cas.
Même un cancer du sein traité d'une façon optimale peut récidiver localement ou à distance (métastase). La récidive peut survenir des années après le traitement initial, d'où l'intérêt de maintenir la surveillance.
Radiothérapie[modifier | modifier le code]
Elle réduit la mortalité de ce cancer, mais exige une technique irréprochable afin de réduire l'irradiation des tissus sains pouvant entraîner une surmortalité par pathologie cardio-vasculaire. On distingue les radiothérapies sur le sein de celles portant sur les aires ganglionnaires. En cas de chirurgie conservatrice, une radiothérapie doit toujours être réalisée car elle diminue significativement le risque de récidive locale[158]. La radiothérapie sera d'autant plus importante que la femme est jeune. En cas d'ablation totale du sein, la radiothérapie est indiquée, dans certains cas, pour diminuer le risque de récidive locale. L'irradiation des chaînes ganglionnaires est fonction de la localisation de la tumeur et du résultat de l'examen anatomo-pathologique des ganglions.
Effets secondaires à long terme[modifier | modifier le code]
Le risque de mortalité secondaire à la radiothérapie comparé à celui de la mortalité cardiovasculaire ne semble s’accroître que dans la troisième décennie suivant le traitement selon une étude portant sur le suivi de plus de 500 000 femmes[159].
Une étude européenne sur les risques pour le fœtus dans le cadre d'une radiothérapie ou d'une chimiothérapie pour le traitement du cancer a montré que les fœtus dont la mère aurait été traitée pendant la grossesse ne présenteraient pas plus de malformation cardiaque qu'un enfant non exposé[160].
Pour identifier les risques de fibrose mammaire induits par la radiothérapie, un test a été développé par l'Inserm pour mesurer le taux d’apoptose radio-induite lymphocytaire (TALRI). Plus le taux de TALRI est élevé et plus le risque de fibrose du sein est faible[161].
Chimiothérapie[modifier | modifier le code]
il existe deux façon d'utiliser la chimiothérapie: soit avant une intervention chirurgicale ou une radiothérapie. Elle permet de réduire la taille de la tumeur et de permettre une intervention chirurgicale dans de meilleures conditions. Elle peut ainsi éviter une mastectomie. Elle permet aussi de réduire la dose utilisée dans la radiothérapie. C'est la chimiothérapie néo-adjuvante.
La chimiothérapie utilisée après une intervention chirurgicale ou une radiothérapie est la chimiothérapie complémentaire.
Inconvénients : fatigue générale, nausées et vomissements, chute temporaire des cheveux. Ils varient selon les produits utilisés, et sont de mieux en mieux maîtrisés. Nombre de produits ont fait leur preuve dans le cadre du traitement adjuvant du cancer du sein et ont un protocole de référence, mais d'autres produits arrivent sur le marché et/ou font l'objet d'études.
Chimiothérapie néo-adjuvante[modifier | modifier le code]
En cas de tumeur avancée ou inflammatoire, il est parfois nécessaire de commencer le traitement par une chimiothérapie (chimiothérapie néo-adjuvante) pour diminuer la taille tumorale et permettre éventuellement une chirurgie conservatrice.
Les chimiothérapies néo-adjuvantes sont aussi pratiquées afin de limiter la taille de l'exérèse : une tumorectomie est parfois suffisante lorsqu'une mastectomie avec chimiothérapie adjuvante était initialement prévue.
Dans cette dernière indication, alors que la mortalité globale, le délai d'aggravation de la maladie et le taux de récidive à distance ne sont pas différents par rapport à la chimiothérapie adjuvante, les récidives loco-régionales seraient plus fréquentes. Il n'existe pas de protocole de chimiothérapie néo-adjuvante de référence actuellement.
Chimiothérapie complémentaire[modifier | modifier le code]
Elle consiste à administrer des médicaments anti-cancéreux, à intervalle fixe, en général toutes les 3 semaines. Le nombre de cures de chimiothérapie adjuvante (chimiothérapie réalisée après la chirurgie) pour le cancer du sein est entre 4 et 6. Les avantages des chimiothérapies adjuvantes par rapport au traitement chirurgical sans chimiothérapie sont une réduction significative de la mortalité et un taux de récidive moindre. En cas d'atteinte ganglionnaire axillaire, le schéma associant 3 cycles de chimiothérapie avec anthracycline (Farmorubicine°) et cyclophosphamide (Endoxan°) puis 3 cycles avec docetaxel (Taxotere°) est actuellement la référence. Pour les cancers sans envahissement ganglionnaire axillaire, la recherche de facteurs de mauvais pronostic pouvant expliquer une évolution défavorable (grade histologique élevé, pas de récepteurs hormonaux, taille tumorale supérieure à 15 voire 10 mm pour certains…) permet de poser également l'indication d'une chimiothérapie adjuvante.
Thérapies ciblées[modifier | modifier le code]
Le trastuzumab a bouleversé la prise en charge de nombreuses patientes. D'autres médicaments sont en cours d'évaluation. Ces molécules sont souvent caractérisées par une bonne tolérance, en revanche ce sont des produits particulièrement chers.
Trastuzumab[modifier | modifier le code]
Certains cancers du sein surexpriment le gène Her2 de façon importante (ceci concerne environ 25 % des cancers mammaires, souvent de mauvais pronostic, puisque Her2 - ou CerbB2 - est le récepteur membranaire permettant d'activer une des voies de la prolifération cellulaire accrue). Les cellules cancéreuses présentent alors une addiction oncogénique, en étant dépendantes pour leur survie du fonctionnement de la voie de signalisation induite par Her2. Celle-ci est inhibée par le trastuzumab (Herceptin°), un anticorps monoclonal bloquant ce récepteur. L'Herceptin a d'abord été utilisée en situation palliative. Dans ce contexte, l'Herceptin a permis, en moyenne de doubler le temps de survie de ces patientes. Ajoutée à la chimiothérapie adjuvante, l'Herceptin° en perfusion tous les 21 jours, pendant 12 mois, réduit de moitié le risque de rechute chez les patientes HER2+ et d'environ un tiers la mortalité[162].
Depuis novembre 2017, l'Ontruzant, médicament biosimilaire du trastuzumab, est détenteur de la première autorisation de mise sur le marché émise par la Commission européenne, permettant ainsi sa distribution dans l'Union européenne ainsi qu'en Norvège, en Islande et au Liechtenstein[163],[164].
Une méta-analyse a confirmé que l'ajout du trastuzumab à la chimiothérapie réduit de manière significative la récidive et la mortalité liées au cancer du sein précoce HER2-positif, indépendamment de divers facteurs tels que l'âge, l'indice de masse corporelle, la durée du traitement ou les caractéristiques histopathologiques. Cette combinaison de trastuzumab avec des schémas de chimiothérapie optimaux à base d'anthracyclines et de taxanes peut réduire le risque de décès par cancer du sein d'environ 50 % par rapport à l'absence de traitement. D'autres thérapies ciblées contre HER2, comme le lapatinib ou le pertuzumab, ainsi qu'une combinaison de thérapies HER2 avant la chirurgie, pourraient améliorer encore l'efficacité du trastuzumab. L'adaptation du traitement en fonction de la réponse tumorale initiale est également une approche prometteuse pour personnaliser les traitements[165].
Bévacizumab[modifier | modifier le code]
En 2007, le bévacizumab (Avastin) est utilisé dans le cancer du sein métastatique (autorisation de mise sur le marché français en 2007, en première ligne métastatique). C'est un anticorps monoclonal anti VEGF, délivré en perfusion. Il se fixe sélectivement sur ce facteur de croissance et bloque ainsi la néo-angiogénèse. Associé au paclitaxel, ce traitement double le temps de réponse (temps jusqu'à progression de la maladie)[166]. En revanche, il n'y a pas d'augmentation du temps de survie.
Cependant, en France, en mai 2011, la Haute Autorité de santé conclut : « Compte tenu du faible gain de survie sans récidive et de l'absence d'amélioration de la survie globale avec l’association bevacizumab/taxane versus taxane, l'intérêt de l’ajout de bevacizumab au paclitaxel est aujourd'hui moins bien établi. Cet intérêt est limité aux patientes négatives aux récepteurs HER2, aux œstrogènes et à la progestérone[167]. »
Lapatinib[modifier | modifier le code]
Le lapatinib (Tyverb), donné en traitement oral, est un inhibiteur intracellulaire de l'activité de tyrosine kinase des récepteurs HER2 et HER1 (EGFR). Chez les patientes surexprimant HER2, en progression tumorale sous herceptin et ayant déjà reçu des anthracyclines et des taxanes, l'association lapatinib-capécitabine double le temps de réponse par rapport à la capécitabine seule, sans bénéfice sur la survie globale[168]. L'AMM fut obtenue en 2008.
Hormonothérapie[modifier | modifier le code]
Dans environ deux tiers des cancers du sein, les cellules cancéreuses présentent des récepteurs hormonaux en excès. La tumeur est alors dite hormono sensible car les œstrogènes stimulent la prolifération cancéreuse par l'intermédiaire de ces récepteurs. Dans le cancer du sein les traitements hormonaux agiront soit en diminuant le taux d'œstrogènes dans le sang et donc la stimulation des récepteurs hormonaux (castration, anti-aromatases), soit en bloquant les récepteurs hormonaux (anti-œstrogènes).
Suppression ovarienne[modifier | modifier le code]
- chirurgicale, par laparotomie ou cœlioscopie
- radique, en réalisant 12 à 16 Gray en 4 à 8 fractions sur un petit pelvis, après avoir repéré la position des ovaires par échographie ;
- médicale, le plus souvent, en utilisant les agonistes de la LH-RH
- Leuproréline, Enantone LP 3,75 mg / 4 sem
- Goséréline, Zoladex 3,6 mg / 4 sem
- Note : Décapeptyl n'a pas l'AMM dans le cancer du sein.
Anti-œstrogènes[modifier | modifier le code]
- Tamoxifène 20 mg j−1
- Mécanisme : antagoniste partiel des récepteurs à l'œstradiol
- Précaution : faire examen endomètre 1/an, contrôler fonction hépatique et triglycérides, doser œstradiol plasmatique et ajouter LHRH si augmenté, contraception efficace (tératogène).
- Fulvestrant 250 mg IM tous les 28 jours
- Mécanisme : antagoniste des récepteurs à l'œstrogène sans action agoniste partiel.
L'utilisation du tamoxifène est bénéfique s'il existe des récepteurs aux œstrogènes au niveau de la tumeur quel que soit l'âge de la patiente. La durée optimale d’application de l’hormonothérapie adjuvante par tamoxifène est de 5 ans à la dose de 20 mg j−1. L'utilisation du tamoxifène réduit le risque de récidive de 8 % et celui de décès de 5 %.
Anti-aromatases[modifier | modifier le code]
Depuis 2004, des nouvelles molécules peuvent être proposées aux femmes ménopausées. Ce sont les inhibiteurs de l'aromatase. Les deux molécules les plus évaluées sont l'anastrozole et le létrozole. Leur profil de toxicité est différent du tamoxifène[169]. L'administration de ces deux molécules permet de réduire les rechutes après chirurgie du cancer du sein, sans bénéfice quant à la survie globale (versus tamoxifène).
- Létrozole, Femara 2,5 mg j−1
- Mécanisme : inhibiteur de l'aromatase non stéroïdienne
- Précaution : densité osseuse, dyslipidémie
- Anastrozole, Arimidex 1 mg
- Mécanisme : Inhibiteurs de l'aromatase non stéroïdienne
- Précaution : densité osseuse, dyslipidémie
- Exémestane, Aromasine 25 mg
- Mécanisme : inhibiteur de l'aromatase stéroïdien
- Précaution : densité osseuse, dyslipidémie
Immunothérapie[modifier | modifier le code]
SMART-Exo[modifier | modifier le code]
Dans une étude préclinique sur des souris, le système d'immunothérapie SMART-Exo a montré un fort potentiel pour le cancer du sein HER2 positif. Il manipule des exosomes modifiés pour exprimer les antigènes αCD3 et αHER2, ciblant ainsi les protéines CD3 et HER2 surexprimées dans ce type de cancer. Cette approche vise à réduire l'expression de ces protéines et à freiner la croissance du cancer du sein HER2 positif. Des recherches supplémentaires sont nécessaires pour confirmer ces résultats et évaluer l'efficacité clinique de cette immunothérapie[170].
Médicaments en développement[modifier | modifier le code]
Capivasertib[modifier | modifier le code]
Le capivasertib est un médicament actuellement en phase 3 d'essais cliniques en vue de son utilisation dans le traitement du cancer du sein avancé positif aux récepteurs hormonaux. Les résultats préliminaires ont démontré une augmentation significative de la survie sans progression chez les patients traités par capivasertib en combinaison avec le fulvestrant par rapport à ceux recevant uniquement le fulvestrant. Ce médicament est envisagé pour le traitement du cancer du sein localement avancé (non opérable) ou métastatique[171],[172].
| Médicaments | Utilisation | Status |
|---|---|---|
| Évérolimus & Exémestane | Cancer du sein avancé avec
récepteurs hormonaux positifs[173] |
Approuvé |
| Évérolimus & Fulvestrant | cancer du sein avancé avec récepteurs hormonaux positifs,
HER2 négatif, sans mutation BRCA ou crise viscérale après l'inhibition de CDK4/6[173] |
|
| Évérolimus & Géfitinib | cancer du sein triple négatif exprimant EGFR
et présentant des mutations PI3K[174] |
Précliniques |
Cible thérapeutique potentielle[modifier | modifier le code]
AKR1B10 est une protéine surexprimée dans le cancer du sein, favorisant la migration et l'invasion des cellules MCF-7 et BT-20 via la voie de signalisation ERK. Il pourrait être une cible thérapeutique prometteuse pour ralentir la progression de la maladie[175].
PIP2 est une protéine qui présente une surexpression significative dans le cancer du sein. Elle favorise la prolifération et l'invasion des cellules cancéreuses, en particulier dans les stades avancés des tumeurs. Une expression élevée de PAIP2 est associée à une meilleure survie globale chez les patients atteints de cancer du sein. Cependant, cette surexpression est également liée à une diminution de la sensibilité aux médicaments chimiothérapeutiques couramment utilisés et au score pronostic immunitaire (IPS) dans le contexte de l'immunothérapie du cancer[176].
La voie de signalisation PI3K/AKT est fréquemment activée de manière anormale dans le cancer du sein[177],[178].
Alimentation[modifier | modifier le code]
L'association d'un traitement classique avec la consommation de deux portions par jour de fruits et légumes riches en vitamine C réduit la mortalité toutes causes confondues de 14%, celle de légumes riches en bêta-carotène de 20%. Deux portions par semaine de myrtilles réduisent le risque de mortalité de 17%, la consommation de fraise la diminue de 16%, cinq portions de légumes par jour de 16% avec un effet particulièrement important des crucifères et des légumes verts feuillus; tandis que la consommation de 2 portions par jour de jus de fruit (sauf de jus d'orange) augmente la mortalité de 20%, le mais et les pois l'augmente de 10% également[179],[180]. Dans une autre étude, le taux sanguin de caroténoïdes, issu de l'alimentation, est associé à une moindre récurrence[39]. Un régime riches en fibres et pauvres en graisses diminuent probablement la mortalité globale[181]. L'obésité augmente la mortalité et le risque de contracter un deuxième cancer[181].
Un apport élevé en isoflavones est associé à une mortalité plus faible uniquement pour les femmes atteintes de cancers ER−, PR−, ou celles qui ne reçoivent pas d'hormonothérapie dans le cadre de leur traitement[39],[182]. Cependant, des échantillons plus grands, des évaluations plus précises de l'apport en isoflavones de soja (et de l'apport total en phytoœstrogènes), un meilleur contrôle des facteurs de confusion et des suivis plus longs sont nécessaires pour pouvoir conclure définitivement[183].
Les femmes diagnostiquées à un stade précoce ayant des apports alimentaires plus élevés en acide eicosapentaénoïque (EPA) et acide docosahexaénoïque (DHA) ont un risque de récidive du cancer du sein et de mortalité toutes causes confondues réduit d'environ 30 %, en comparant le tiers supérieur et le tiers inférieur[39],[184].
Supplémentation[modifier | modifier le code]
La supplémentation en vitamine D diminue la récurrence des cancers oestrogènes-dépendants (ER+)[185]. La supplémentation en vitamines A, C ou E n'a pas d'effet prouvé[181].
Yoga[modifier | modifier le code]
Le yoga a démontré un impact significatif sur la fatigue chez les patientes atteintes d'un cancer du sein en phase de post-traitement, tandis que son effet était plus léger chez les patientes en cours de traitement. Une méta-analyse a également révélé que les cours de yoga supervisés avaient un effet notable sur la fatigue associée au cancer. Un programme de six semaines de yoga supervisé avait un effet bénéfique modéré, tandis qu'un cours de yoga supervisé de 60 à 90 minutes par séance et un programme de huit semaines avaient un impact important sur la fatigue chez les patientes atteintes d'un cancer du sein. Le yoga pouvait considérablement atténuer la fatigue physique, avoir un impact modéré sur la fatigue cognitive et un effet léger sur la fatigue mentale chez ces patientes[186].
Le rôle des ARN non codants dans le cancer du sein[modifier | modifier le code]
Le développement de la biologie moléculaire a permis de mener des recherches au niveau du génome humain. En 2003, sa séquence complète a été publiée. Par la suite, on a découvert que seulement 1,2 % du matériel génétique humain code pour des protéines, et que 93 % des gènes sont transcrits. L’immense pool de molécules d’ARN non codantes a suscité un grand intérêt parmi les scientifiques. Le sujet d’une analyse minutieuse dans le cancer du sein est devenu les micro-ARNs, molécules d’ARN simple brin d’une longueur de 21 à 23 nucléotides, régulant l’expression d’autres gènes[187],[188],[189]. Les premiers rapports sur l'importance possible de l'expression altérée des micro-ARNs dans le cancer du sein ont été publiés en 2005. Au cours de la dernière décennie, plusieurs molécules de micro-ARN impliqués dans l'initiation, la progression et les métastases du cancer du sein ont été identifiées[190]. La relation entre l’expression de micro-ARN individuels et les caractéristiques clinico-pathologiques du cancer du sein, ou la réponse au traitement causal de cette tumeur maligne », a également été déterminée[191]. Par exemple, des études ont montré que dans le cancer du sein triple négatif, il existe une surexpression des molécules oncogènes micro-ARN-21, micro-ARN-210, micro-ARN-221, qui est associée à un temps sans maladie plus court et à une pire survie (86). Les molécules à expression réduite, et donc à potentiel suppresseur, sont par exemple micro-AR-125-b dans le cas des cancers HER-2 positifs, ou micro-ARN-520 dans les cancers hormono-dépendants[188],[189].
La famille micro-ARNs -10, dont micro-ARN-10a et micro-ARN-10b sont impliqués dans le développement et les métastases du cancer du sein (116). La surexpression de micro-ARN-10b est associée à un degré plus élevé de cancer selon la classification TNM (taille plus grande de la tumeur primitive, présence de métastases dans les ganglions lymphatiques), à un degré plus élevé de prolifération cellulaire, à une surexpression ou à une amplification du HER2 récepteur[188]. Cependant, elle est négativement corrélée à la présence de récepteurs hormonaux et à la concentration de cadhérine E, qui semble jouer un rôle dans la suppression du processus métastatique dans le mécanisme de la transition épithéliale-mésenchymateuse[192]. Les métastases, ainsi qu'une évolution plus grave du cancer du sein, en particulier canalaire, et par conséquent une durée de survie globale plus courte, sont également associées à la famille oncogène micro-ARN-21 [193]. Parmi les familles de miARN suppresseurs, avec une expression réduite dans les tissus mammaires cancéreux par rapport aux tissus sains, les auteurs susmentionnés ont mentionné la famille micro-ARN-200 et micro-ARN-205 et micro-ARN-145. le micro-ARN-200 et le micro-ARN-205 inhibent probablement le processus métastatique associé au mécanisme de la transition épithélio-mésenchymateuse, et micro-ARN-145 affecte l'apoptose cellulaire[194]. La famille des famille miR-200 a un potentiel oncogène décisif[195]. Des concentrations accrues de miR-200 individuels étaient associées non seulement à la capacité du cancer du sein à former des métastases à distance, mais également à la résistance à la chimiothérapie[196].
Prévention : facteurs protecteurs[modifier | modifier le code]
Les facteurs de risque ont un dénominateur commun : l'augmentation de l'imprégnation hormonale des femmes : directe, pour les traitements hormonaux de la ménopause, la pilule œstroprogestatives, l'augmentation du nombre de cycles menstruels (faible nombre de grossesses ou des courtes durées d’allaitement), ou indirecte via l'augmentation de l'activité de l'enzyme aromatase dans la graisse, pour l'alcool, le surpoids, le manque d'activité physique.[Interprétation personnelle ?] Il est possible de jouer sur certains de ces facteurs pour une prévention primaire du cancer du sein[197].
Perte de poids après la ménopause[modifier | modifier le code]
L'obésité et le surpoids apparaissant après la ménopause accroissent le risque de cancer du sein. Selon une étude américaine menée en 2006, une perte de poids post-ménopause semble efficace pour annuler ce risque[197]. Le professeur Pierre Kerbrat (centre Eugène-Marquis, Rennes) estimait en 2008 que la lutte contre l'obésité féminine permettrait d'éviter 13 000 nouveaux cas de cancer du sein par an dans l'Union européenne[198].
Exercice physique[modifier | modifier le code]
L'activité physique, qui aide à préserver de façon générale des cancers, montre aussi ses effets dans le cancer du sein, et d'autant plus que l'activité est intense[199],[197]. Une pratique modérée, avec 30 minutes d'activité physique, 5 jours par semaine, réduirait selon les sources de 10 %[197] à 40 % le nombre de nouveaux cas. L'effet protecteur vient à la fois de la lutte contre l'obésité et de l'action de l'exercice sur les sécrétions hormonales[198]. Des études américaines ont également montré son effet préventif contre une récidive de la maladie[198].
Réduction de la consommation d'alcool[modifier | modifier le code]
Le risque de cancer du sein augmente avec la prise d'alcool[48]. Une consommation modérée d'alcool accroît le risque de 20 % à 30 %. Plus précisément, le risque s'accroît de 10 % quand la consommation quotidienne d'alcool augmente de 10 g d'alcool (soit un verre)[198].
Âge de la première grossesse[modifier | modifier le code]
La diminution du délai entre ménarchie et première grossesse permet de diminuer le risque du cancer du sein car les cycles entre la puberté et la première grossesse menée à terme semblent les plus dangereux de ce point de vue[200].
Allaitement prolongé[modifier | modifier le code]
L'allaitement prolongé (car mettant les ovaires « en sommeil ») réduit le risque. Selon le rapport du Fonds mondial de recherche contre le cancer (FMRC), l'allaitement maternel apporte un bénéfice quel que soit le moment de développement du cancer (pré- ou post-ménopause)[198]. Une durée totale d'un an étalée sur l'ensemble des grossesses réduirait le risque de 18 %[197].
Traitement hormonal de la ménopause (THS)[modifier | modifier le code]
« Le traitement hormonal de la ménopause est désormais considéré comme un facteur de risque du cancer du sein, notamment lorsqu'il est pris pendant plus de 5 ans » rapporte Le Figaro en 2008[198]. Le risque est lié aux THS associant estrogènes et progestérone[197].
Comportements alimentaires[modifier | modifier le code]
- Le quintile des femmes qui consomme le moins de gras animal a environ 30 % de risque en moins comparé au quintile qui en consomme le plus (étude sur des femmes de moins de 50 ans)[39].
- Le quintile des femmes qui consomme le plus de légumes à environ 20 % de risque en moins comparé au quintile qui en consomme le moins (pour les cancers hormono-indépendants)[39].
- Le régime méditerranéen serait protecteur pour les cancers hormono-indépendants, avec des effets inverses pour les cancers hormonaux-dépendants[39].
- Les caroténoïdes et les oméga 3 semblent favorables[39],[201],[202].
- Manger moins de viandes rouges, plus de fruits et de légumes et plus de fibres pendant l'adolescence est protecteur[39].
- En date de 2023, un potentiel effet bénéfique des flavonoïdes et des isoflavones est toujours débattu au sein de la communauté scientifique[203],[204],[205],[206].
Autres[modifier | modifier le code]
- La non-prise de traitements hormonaux réduirait le risque de cancer du sein.[réf. nécessaire]
- Des traitements de type SERM (tamoxifène, raloxifène) réduiraient le risque[207]. Cependant, ces médicaments ont des effets secondaires non négligeables (augmentation du nombre de maladies thromboemboliques pour les deux molécules, du cancer de l'endomètre pour le tamoxifène) et leur place reste à déterminer[208].
Traitements chirurgicaux « préventifs »[modifier | modifier le code]
Des traitements chirurgicaux préventifs ont été proposés chez les femmes ayant des antécédents familiaux de cancer du sein avec mutation sur les gènes BRCA1 ou BRCA2. Chez ces femmes, le risque de cancer du sein varie entre 40 et 85 % avant l'âge de 80 ans. Les propositions chirurgicales sont soit l'ablation des deux seins avec ou sans ovariectomie bilatérale, soit l'ovariectomie bilatérale seule.
Les études observationnelles actuelles sur la mastectomie bilatérale préventive (MBP) montrent qu'elle pourrait réduire l'incidence de cancers du sein et/ou de décès, ces études ayant malgré tout des limites méthodologiques. La satisfaction à la suite de cette intervention semble bonne, avec une inquiétude relative au cancer qui diminue s'accompagnant d'une diminution de l'image corporelle et des sensations sexuelles. Chez les femmes ayant eu un cancer à un sein, enlever l'autre sein semble réduire l'incidence de cancer, mais l'effet est incertain sur la survie à long terme en raison du risque continuel de récurrence ou de métastase du cancer original[209]
Aspects psychologiques[modifier | modifier le code]
Apprendre qu'on a un cancer peut être très difficile à assumer, tant cette nouvelle a longtemps été considérée comme celle d'une mort imminente. Par ailleurs, l'hospitalisation, l'opération chirurgicale et les traitements adjuvants changent profondément la vie du malade. Il est donc essentiel d'apporter aux malades un soutien psychologique adapté, ce qui passe en général par la participation à des groupes de patients qui vivent les mêmes épreuves.
Cependant, les cancers du sein diagnostiqués tardivement sont souvent très mutilants. Cette mutilation mammaire correspond en général pour les femmes à une mutilation psychologique et sociale. Le sein étant l'un des plus forts symboles de la féminité, certaines femmes peuvent vivre cette mutilation comme une négation de leur féminité voire de leur personnalité.
La relation de couple subit souvent les conséquences de la maladie. Dans la période qui suit le traitement, il arrive que la patiente ou son conjoint exprime des émotions négatives, telles que des reproches. Ce type de situation devrait être pris au sérieux par les professionnels, car elle est peut-être associée à des troubles psychologiques tels que la dépression. Selon Nicolas Favez, Sarah Ciro Notari, Tania Antonini et Linda Charvoz[210], ce type de situation est susceptible d’apparaître dès les premiers stades de la maladie, et même lorsque le pronostic médical est optimiste. Dans ce cadre, la chirurgie réparatrice peut être proposée, accompagnée d'une prise en charge psychologique.
Le cancer du sein n'est donc pas seulement un problème médical. Il impacte la vie, l'organisme et la confiance en soi. Lorsqu’une femme reçoit le verdict « cancer du sein », elle quitte le cabinet médical, la peur au ventre, avec de nombreuses questions sur ce que sera sa vie dorénavant. Comment parler de ceci à ses proches ? Comment faire face à la chute des cheveux et des sourcils ? Comment sortir de chez soi et affronter le regard des autres ? Comment continuer à s’occuper de ses enfants ? Pourra-t-elle encore en avoir ? Perdra-t-elle son travail ? Qu’adviendra-t-il de sa relation avec l’homme de sa vie ? Tant de questions, peu de possibilités de dialogue, beaucoup de tabous. Souvent les femmes se replient sur la maladie et cela est néfaste même pour la réussite de la thérapie.
Il reste beaucoup à faire pour communiquer correctement avec les patientes et leur entourage mais également pour améliorer concrètement les soins médicaux apportés aux femmes et leur qualité de vie en général.
Dans la culture populaire[modifier | modifier le code]
L'artiste humoriste Marie Reno soutient les actions de sensibilisation au cancer du sein au moyen de sa chanson humoristique Attention à vos nichons ![211].
Notes et références[modifier | modifier le code]
- France Info, « Cancer du sein : "Il y a une vraie recrudescence" », sur francetvinfo.fr, (consulté le ).
- André Cicolella, Cancer du sein. En finir avec l’épidémie, éditions Les Petits matins, 2016.
- Institut National du Cancer, « Le cancer du sein », (consulté le )
- (en) Forouzanfar MH, Foreman KJ, Delossantos AM et al. « Breast and cervical cancer in 187 countries between 1980 and 2010: a systematic analysis », Lancet, 2011
- Boyle et Ferley, 2004
- WCRF - Breast cancer statistics
- IARC - Fact Sheet for breast cancer
- Source Inserm 2008, consultée le 2008 10 04
- « Cancer du sein : vers des traitements moins lourds » (consulté le )
- Institut national du cancer, Cancer du sein, mise à jour avril 2008.
- « Cancer : la survie s'améliore en France », sur sante.lefigaro.fr (consulté le ).
- Wang B, He M, Wang L, Engelgau MM, Zhao W, Wang L. Breast Cancer Screening Among Adult Women in China, 2010. Prev Chronic Dis 2013;10:130136. DOI: https://dx.doi.org/10.5888/pcd10.130136
- (en) Nagata,Chisato, « Factors to Consider in the Association Between Soy Isoflavone Intake and Breast Cancer Risk », J Epidemiol, vol. 20, no 2, , p. 83-89 (ISSN 1349-9092, DOI 10.2188/jea.JE20090181, lire en ligne)
- Wooster R, Weber BL. Breast and ovarian cancer. N Engl J Med 2003;348:2339-47
- Cours de cancérologie générale du Pr J.F. HERON
- Loibl S, Poortmans P, Morrow M, Denkert C, Curigliano G, Breast cancer, Lancet, 2021;397:1750-1769
- Isabelle Plo, Corentin Laulier, Fabienne Lebrun, Laurent Gauthier, Fabien Calvo et Bernard Lopez, AKT1 inhibits homologous recombination by inducing cytoplasmic retention of BRCA1 and RAD51, Cancer Research, 15 novembre 2008.
- [Les traitements hormonaux favoriseraient-ils le cancer du sein ? Communiqué CEA]
- Communiqué/Recherche de l'Université Joseph-Fourier (Grenoble) ; [CK2 : un rôle important dans la progression des tumeurs mammaires] ; 10 mai 2012
- Clavel-Chapelon F, Cumulative number of menstrual cycles and breast cancer risk: results from the E3N cohort study of French women, Cancer Causes and Control, 2002;13:831-838.
- Beral V, Breast cancer and hormone-replacement therapy in the million women study, Lancet, 2003;362:419-27
- Girls are Reaching Puberty Earlier Than Ever
- Lakhani, S.; Ellis, I.; Schnitt, S.; Tan, P.H.; van de Vijver, M.J. WHO Classification of Tumours of the Breast, 4th ed.; IARC Press: Lyon, France, 2012
- (en) Merrill RM, Fugal S, Novilla LB, Raphael MC, « Cancer risk associated with early and late maternal age at first birth », Gynecol Oncol, vol. 96, no 3, , p. 583-93. (PMID 15721398, DOI j.ygyno.2004.11.038)
- (en) Faupel-Badger JM, Arcaro KF, Balkam JJ, Eliassen AH, Sherman ME et al., « Postpartum remodeling, lactation, and breast cancer risk: summary of a National Cancer Institute-sponsored workshop », J Natl Cancer Inst, vol. 105, no 3, , p. 166-74. (PMID 23264680, PMCID PMC3611853, DOI 10.1093/jnci/djs505, lire en ligne [html])
- (en) Diamanti-Kandarakis E., Bourguignon J.P., Giudice L.C. et al., « Endocrine-disrupting chemicals: an Endocrine Society scientific statement », Endocr. Rev., vol. 30, no 4, , p. 293–342 (PMID 19502515, PMCID 2726844, DOI 10.1210/er.2009-0002).
- Romain Loury (2015) Derrière le cancer du sein, le DDT, 16 juin 2015.
- Dr de Lorgeril, Les causes du cancer du sein enfin identifiées. Comment s'en protéger ? [vidéo], sur YouTube.
- Augmentation du risque de cancer du sein chez les femmes ménopausées en fonction de leur prise de poids
- Adipose cells and breast cancer -- a dangerous combination (d'après un communiqué CNRS) 2011/04/05
- Cancer du sein : des campagnes de prévention sont réclamées, in Le Figaro, 23 octobre 2008, page 11
- (en) « Obesity, weight gain and cancer risk », sur World Cancer Research Fund International,
- Béatrice Dirat ; Cancer-Associated Adipocytes Exhibit an Activated Phenotype and Contribute to Breast Cancer Invasion ; Cancer Research, doi: 10.1158/0008-5472.CAN-10-3323 Cancer Res April 1, 2011 71; 2455 Résumé en anglais)
- B. Dirat et al. Cancer research, 1er avril 2011
- Étude montrant la corrélation entre le cancer du sein et la consommation de graisses animales datant de 1986
- Étude sur les facteurs identifiés de cancer en Espagne
- Dietary fat intake and risk of breast cancer: a case-control study in China
- Conclusions des travaux de l’Inserm et de l’Institut Gustave-Roussy visant à évaluer le rôle des différents acides gras sur le développement du cancer du sein, à partir de dosages sanguins recueillis de 1995 à 1998 parmi 25 000 des 100 000 femmes suivies dans le cadre de l’étude dite E3N.
- (en) Jung Eun Lee, « Diet Before and After Breast Cancer », dans Translational Research in Breast Cancer, Springer, (ISBN 978-981-329-620-6, DOI 10.1007/978-981-32-9620-6_29, lire en ligne), p. 545–566
- (en)Variation in Plasma Insulin-like Growth Factor-1 and Insulin-like Growth Factor Binding Protein-3: Personal and Lifestyle Factors (United States)
- "Rapport Andes, p76/210"
- (en)"Consumption of raw or heated milk from different species:An evaluation of the nutritional and potential health benefits, p4/14
- (en)"Association of IGF-1 content with whole, reduced-fat, and low-fat milk in México"
- (en)Intake of Dairy Products, Calcium, and Vitamin D and Risk of Breast Cancer
- (en)Dairy products and breast cancer risk
- Elisabeth Canitrot et Caroline Diorio, « Dairy Food Consumption and Mammographic Breast Density: The Role of Fat », Anticancer Research, vol. 39, no 11, , p. 6197–6208 (ISSN 1791-7530, PMID 31704848, DOI 10.21873/anticanres.13828, lire en ligne, consulté le )
- Yujing He, Qinghua Tao, Feifei Zhou et Yuexiu Si, « The relationship between dairy products intake and breast cancer incidence: a meta-analysis of observational studies », BMC cancer, vol. 21, no 1, , p. 1109 (ISSN 1471-2407, PMID 34654387, PMCID 8520314, DOI 10.1186/s12885-021-08854-w, lire en ligne, consulté le )
- [PDF]Rapport Alcool et risque de cancer (60 pages), Institut national du cancer, et réseau Nacre, 2007)
- Xue F, Willett WC, Rosner BA, Hankinson SE, Michels KB, Cigarette smoking and the incidence of breast cancer, Arch Intern Med, 2011;171:125-133
- (en) Lundqvist J, Norlin M, Wikvall K, « 1α,25-Dihydroxyvitamin D(3) exerts tissue-specific effects on estrogen androgen metabolism », Biochim Biophys Acta, (PMID 21262387, DOI 10.1016/j.bbalip.2011.01.004)
- (en) Napoli N, Vattikuti S, Ma C, et al., « High prevalence of low vitamin D and musculoskeletal complaints in women with breast cancer », Breast J, vol. 16, no 6, , p. 609–16 (PMID 21070438, DOI 10.1111/j.1524-4741.2010.01012.x)
- (en) Grant WB, Peiris AN, « Possible role of serum 25-hydroxyvitamin D in black-white health disparities in the United States », J Am Med Dir Assoc, vol. 11, no 9, , p. 617–28 (PMID 21029996, DOI 10.1016/j.jamda.2010.03.013)
- (en) Engel P, Fagherazzi G, Mesrine S, Boutron-Ruault MC, Clavel-Chapelon F, « Joint effects of dietary vitamin D and sun exposure on breast cancer risk: results from the French E3N cohort », Cancer Epidemiol. Biomarkers Prev., vol. 20, no 1, , p. 187–98 (PMID 21127286, DOI 10.1158/1055-9965.EPI-10-1039)
- (en) Mammographic density and the risk and detection of breast cancer, Norman F. Boyd, Helen Guo, Lisa J. Martin, Limei Sun, Jennifer Stone, Eve Fishell, Roberta A. Jong, Greg Hislop, Anna Chiarelli, Salomon Minkin, Martin J. Yaffe, New Eng J Med, 2007;356:227-236
- (en) Travis LB, Hill D, Dores GM, Gospodarowicz M, van Leeuwen FE, Holowaty E et al. « Cumulative absolute breast cancer risk for young women treated for Hodgkin lymphoma » J Natl Cancer Inst. 2005;97:1428-37
- (en) Einstein AJ, Henzlova MJ, Rajagopalan S, « Estimating risk of cancer associated with radiation exposure from 64-slice computed tomography coronary angiography » JAMA, 2007;298:317-323
- Fengqin Wei, Weiyu Chen et Xiaoti Lin, « Night-shift work, breast cancer incidence, and all-cause mortality: an updated meta-analysis of prospective cohort studies », Sleep & Breathing = Schlaf & Atmung, vol. 26, no 4, , p. 1509–1526 (ISSN 1522-1709, PMID 34775538, DOI 10.1007/s11325-021-02523-9, lire en ligne, consulté le )
- (en) Wise J, « Danish night shift workers with breast cancer awarded compensation » BMJ. 2009;338:b1152
- Teresa Urbano, Marco Vinceti, Lauren A. Wise et Tommaso Filippini, « Light at night and risk of breast cancer: a systematic review and dose-response meta-analysis », International Journal of Health Geographics, vol. 20, no 1, , p. 44 (ISSN 1476-072X, PMID 34656111, PMCID 8520294, DOI 10.1186/s12942-021-00297-7, lire en ligne, consulté le )
- (en) Stuebe AM, Willett WC, Fei Xue, Michels KB, « Lactation and incidence of premenopausal breast cancer » Arch Intern Med. 2009;169(15):1364-1371
- « L'interruption volontaire de grossesse n'augmente pas le risque de cancer du sein » (OMS, mis en ligne en juin 2000)
- Silva IdS, Stavola BD, McCormack V, Collaborative Group on Pre-Natal Risk Factors and Subsequent Risk of Breast Cancer (2008), « Birth Size and Breast Cancer Risk: Re-analysis of Individual Participant Data from 32 Studies »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?) (consulté le ). PLoS Med 5(9): e193
- Institun National contre le Cancer, Cancer du sein chez l'homme.
- Maalej M, Hentati D, Messai T, Kochbati L, El May A, Mrad K, Romdhane KB, Ben Abdallah M, Zouari B. Breast cancer in Tunisia in 2004: a comparative clinical and epidemiological study. Bull Cancer. 2008 Feb;95(2):E5-9.
- Antoniou A, Pharoah PD, Narod S et als. Average risks of breast and ovarian cancer associated with BRCA1 or BRCA2 mutations detected in case series unselected for family history: a combined analysis of 22 studies, Am J Hum Genet, 2003;72:1117-1130
- Robson ME, Chappuis PO, Satagopan J, et al. A combined analysis of outcome following breast cancer: differences in survival based on BRCA1/BRCA2 mutation status and administration of adjuvant treatment, Breast Cancer Res 2004;6:R8-R17
- Rennert G, Bisland-Naggan S, Barnet-Griness O, et al. Clinical outcomes of breast cancer in carriers of BRCA1 and BRCA2 mutations, N Engl J Med 2007;357:115-123
- John EM, Miron A, Gong G et Als. [2007;298(24):2869-2876 Prevalence of pathogenic BRCA1 mutation carriers in 5 US racial/ethnic Ggroups], JAMA, 2007;298:2869-2876
- Antoniou AC, Casadei S, Heikkinen T et al. Breast-cancer risk in families with mutations in PALB2, N Engl J Med, 2014;371: 497-506
- Cancers in situ du sein sur le site de l'association pour le dépistage des cancers en Meurthe et Moselle, consulté le 13 janvier 2016
- « Cancer du sein : les illusions du dépistage », Coisne S et Lemarchand F., La Recherche, 395, mars 2006:44-48
- Humphrey LL, Helfand M, Chan BKS, Woolf SH, Breast cancer screening: A summary of the evidence for the U.S. preventive services task force, Ann Intern Med, 2002:137:347-360
- Results of the Two-County trial of mammography screening are not compatible with contemporaneous official Swedish breast cancer statistics.Zahl PH, Peter C. Gøtzsche, Andersen JM, Maehlen J. Dan Med Bull. 2006 Nov;53(4):438-40.
- Berg WA, Blume JD, Cormack JB, Combined screening with ultrasound and mammography vs mammography alone in women at elevated risk of breast cancer JAMA, 2008;299:2151-2163
- Leach MO, Boggis CR, Dixon AK et als. Screening with magnetic resonance imaging and mammography of a UK population at high familial risk of breast cancer: a prospective multicentre cohort study (MARIBS), Lancet, 2005;365:1769-78
- Kösters JP, Peter C. Gøtzsche, Regular self-examination or clinical examination for early detection of breast cancer, Cochrane Database of Systematic Reviews 2003, Issue 2. Art. No.: CD003373. DOI:10.1002/14651858.CD003373
- "Niramai Use Thermal Imaging And AI To Revolutionize Breast Cancer Diagnostics"
- "You tube, Breast thermography"
- "You tube:Mammography and Thermal Imaging"
- "Ncbi, 2014:A novel model for smart breast cancer detection in thermogram images."
- "Mars 2017:Supportive Noninvasive Tool for the Diagnosis of Breast Cancer Using a Thermographic Camera as Sensor"
- "10Systematic Reviews in Pharmacy, Vol 9, Issue 1, Jan-Dec, 2018, The Effect of Thermography on Breast Cancer Detection"
- "2012, Slate: Cancer du sein: un scandale français?"
- "Thermographie pour la détection du cancer du sein"
- "Infrared Imaging of the Breast — An Overview, p18/22"
- [article-[connexe] "France-info, 2019: une touriste britannique découvre son cancer du sein... en visitant un musée"]
- Warner E, Breast-cancer screening, N Engl J Med, 2011;365:1025-1032
- Miller AB, To T, Baines CJ, Wall C, The Canadian National Breast Screening Study-1: breast cancer mortality after 11 to 16 years of follow-up: a randomized screening trial of mammography in women age 40 to 49 years, Ann Intern Med, 2002;137:305-312
- Moss SM, Cuckle H, Evans A, Johns L, Waller M, Bobrow L, Effect of mammographic screening from age 40 years on breast cancer mortality at 10 years' follow-up: a randomised controlled trial, Lancet, 2006;368:2053-2060
- Zackrisson S, Andersson I, Janzon L, Manjer J, Garne JP, Rate of over-diagnosis of breast cancer 15 years after end of Malmö mammographic screening trial: follow-up study, BMJ, 2006;332:689-92
- Welch HG, Schwartz LM, Woloshin S, Ramifications of screening for breast cancer: 1 in 4 cancers detected by mammography are pseudocancers, BMJ, 2006;332:727
- Jørgensen KJ, Peter C. Gøtzsche, Overdiagnosis in publicly organised mammography screening programmes: systematic review of incidence trends, BMJ, 2009;339:b2587
- Zahl PH, Maehlen J, Welch HG, The natural history of invasive breast cancers detected by screening mammography, Arch Intern Med, 2008;168:2311-6
- (en) Karen Johnson, Deba Sarma et E Shelley Hwang, « Lobular breast cancer series: imaging », Breast Cancer Research, vol. 17, no 1, (ISSN 1465-542X, PMID 26163296, PMCID PMC4499185, DOI 10.1186/s13058-015-0605-0, lire en ligne, consulté le )
- Christoph I. Lee, Linda E. Chen et Joann G. Elmore, « Risk-based Breast Cancer Screening: Implications of Breast Density », The Medical Clinics of North America, vol. 101, no 4, , p. 725–741 (ISSN 1557-9859, PMID 28577623, PMCID 5458625, DOI 10.1016/j.mcna.2017.03.005, lire en ligne, consulté le )
- Arezo Mokhtary, Andreas Karakatsanis et Antonis Valachis, « Mammographic Density Changes over Time and Breast Cancer Risk: A Systematic Review and Meta-Analysis », Cancers, vol. 13, no 19, , p. 4805 (ISSN 2072-6694, PMID 34638289, PMCID 8507818, DOI 10.3390/cancers13194805, lire en ligne, consulté le )
- "Un défaut de bactéries Methylobacterium dans le tissu mammaire cancéreux"
- Inflammatory breast cancer: questions and answers sur le site de l'Institut national du cancer.
- "EverZen: Quel est le taux de survie du cancer du sein?"
- (en) Puay Hoon Tan, Ian Ellis, Kimberly Allison et Edi Brogi, « The 2019 World Health Organization classification of tumours of the breast », Histopathology, vol. 77, no 2, , p. 181–185 (ISSN 0309-0167 et 1365-2559, DOI 10.1111/his.14091, lire en ligne, consulté le )
- (en) « Invasive Breast Cancer (IDC/ILC) », sur www.cancer.org (consulté le )
- Sastre-Garau X, Jouve M, Asselain B, Vincent-Salomon A, Beuzeboc P, Dorval T, et al. Infiltrating lobular carcinoma of the breast. Clinicopathologic analysis of 975 cases with reference to data on conservative therapy and metastatic patterns. Cancer (1996) 77:113–20. doi: 10.1002/(SICI)1097-0142(19960101)77:1<113::AID-CNCR19>3.0.CO;2-8
- Reed AE, Kutasovic JR, Lakhani SR. Invasive lobular carcinoma of the breast: morphology, biomarkers and ‘omics. Breast Cancer Res (2015) 17:12. doi: 10.1186/s13058-015-0519-x
- Rakha EA, Gill MS, El-Sayed ME, Khan MM, Hodi Z, Blamey RW, et al. The biological and clinical characteristics of breast carcinoma with mixed ductal and lobular morphology. Breast Cancer Res Treat (2009) 114:243–50. doi: 10.1007/s10549-008-0007-4
- Dixon JM, Anderson TJ, Page DL, Lee D, Duffy SW. Infiltrating lobular carcinoma of the breast. Histopathology (1982) 6:149–61. doi: 10.1111/j.1365-2559.1982.tb02712.x
- (en) David J. Dabbs, Stuart J. Schnitt, Felipe C. Geyer et Britta Weigelt, « Lobular Neoplasia of the Breast Revisited With Emphasis on the Role of E-Cadherin Immunohistochemistry », American Journal of Surgical Pathology, vol. 37, no 7, , e1–e11 (ISSN 0147-5185, DOI 10.1097/PAS.0b013e3182918a2b, lire en ligne, consulté le )
- (en) Charles M. Perou, Therese Sørlie, Michael B. Eisen et Matt van de Rijn, « Molecular portraits of human breast tumours », Nature, vol. 406, no 6797, , p. 747–752 (ISSN 0028-0836 et 1476-4687, DOI 10.1038/35021093, lire en ligne, consulté le )
- (en) Therese Sørlie, Charles M. Perou, Robert Tibshirani et Turid Aas, « Gene expression patterns of breast carcinomas distinguish tumor subclasses with clinical implications », Proceedings of the National Academy of Sciences, vol. 98, no 19, , p. 10869–10874 (ISSN 0027-8424 et 1091-6490, PMID 11553815, PMCID PMC58566, DOI 10.1073/pnas.191367098, lire en ligne, consulté le )
- (en) Therese Sørlie, Robert Tibshirani, Joel Parker et Trevor Hastie, « Repeated observation of breast tumor subtypes in independent gene expression data sets », Proceedings of the National Academy of Sciences, vol. 100, no 14, , p. 8418–8423 (ISSN 0027-8424 et 1091-6490, PMID 12829800, PMCID PMC166244, DOI 10.1073/pnas.0932692100, lire en ligne, consulté le )
- (en) Hagen Kennecke, Rinat Yerushalmi, Ryan Woods et Maggie Chon U. Cheang, « Metastatic Behavior of Breast Cancer Subtypes », Journal of Clinical Oncology, vol. 28, no 20, , p. 3271–3277 (ISSN 0732-183X et 1527-7755, DOI 10.1200/JCO.2009.25.9820, lire en ligne, consulté le )
- (en) Chad J. Creighton, « The molecular profile of luminal B breast cancer », Biologics: Targets and Therapy, vol. 6, , p. 289–297 (PMID 22956860, PMCID PMC3430090, DOI 10.2147/BTT.S29923, lire en ligne, consulté le )
- Matthew J. Ellis, Yu Tao, Jingqin Luo, Roger A'Hern, Dean B. Evans, Ajay S. Bhatnagar, Hilary A. Chaudri Ross, Alexander von Kameke, William R. Miller, Ian Smith, Wolfgang Eiermann, Mitch Dowsett, Outcome Prediction for Estrogen Receptor–Positive Breast Cancer Based on Postneoadjuvant Endocrine Therapy Tumor Characteristics, JNCI: Journal of the National Cancer Institute, Volume 100, Issue 19, 1 October 2008, Pages 1380–1388, https://doi.org/10.1093/jnci/djn309
- (en) Jorge S. Reis-Filho, Britta Weigelt, Debora Fumagalli et Christos Sotiriou, « Molecular Profiling: Moving Away from Tumor Philately », Science Translational Medicine, vol. 2, no 47, (ISSN 1946-6234 et 1946-6242, DOI 10.1126/scitranslmed.3001329, lire en ligne, consulté le )
- Sherene Loi, Christos Sotiriou, Benjamin Haibe-Kains et Francoise Lallemand, « Gene expression profiling identifies activated growth factor signaling in poor prognosis (Luminal-B) estrogen receptor positive breast cancer », BMC Medical Genomics, vol. 2, no 1, , p. 37 (ISSN 1755-8794, PMID 19552798, PMCID PMC2706265, DOI 10.1186/1755-8794-2-37, lire en ligne, consulté le )
- (en) Ozlem Yersal, « Biological subtypes of breast cancer: Prognostic and therapeutic implications », World Journal of Clinical Oncology, vol. 5, no 3, , p. 412 (ISSN 2218-4333, DOI 10.5306/wjco.v5.i3.412, lire en ligne, consulté le )
- Florian Heitz, Philipp Harter, Hans-Joachim Lueck et Annette Fissler-Eckhoff, « Triple-negative and HER2-overexpressing breast cancers exhibit an elevated risk and an earlier occurrence of cerebral metastases », European Journal of Cancer, vol. 45, no 16, , p. 2792–2798 (ISSN 0959-8049, DOI 10.1016/j.ejca.2009.06.027, lire en ligne, consulté le )
- (en) E. Charaffe-Jauffret, « Gene expression profiling of breast cell lines identifies potential new basal markers », Oncogene, vol. 25, , p. 2273–2284 (lire en ligne).
- (en) National Cancer Institut, « Cancer Stat Facts: Female Breast Cancer », sur National Cancer Institut (consulté le )
- (en) Mahul B. Amin, Frederick L. Greene, Stephen B. Edge et Carolyn C. Compton, « The Eighth Edition AJCC Cancer Staging Manual: Continuing to build a bridge from a population‐based to a more “personalized” approach to cancer staging », CA: A Cancer Journal for Clinicians, vol. 67, no 2, , p. 93–99 (ISSN 0007-9235 et 1542-4863, DOI 10.3322/caac.21388, lire en ligne, consulté le )
- (en) Daniel F. Hayes, Claudine Isaacs et Vered Stearns, « Prognostic Factors in Breast Cancer: Current and New Predictors of Metastasis », Journal of Mammary Gland Biology and Neoplasia, vol. 6, no 4, , p. 375–392 (ISSN 1573-7039, DOI 10.1023/A:1014778713034, lire en ligne, consulté le )
- Amin, M.B.; Greene, F.L.; Edge, S.B.; Compton, C.C.; Gershenwald, J.E.; Brookland, R.K.; Meyer, L.; Gress, D.M.; Byrd, D.R.; Winchester, D.P. The Eighth Edition AJCC Cancer Staging Manual: Continuing to build a bridge from a population-based to a more “personalized” approach to cancer staging. CA Cancer J. Clin. 2017, 67, 93–99.
- (en) M. De Boer, J. A. A. M. Van Dijck, P. Bult et G. F. Borm, « Breast Cancer Prognosis and Occult Lymph Node Metastases, Isolated Tumor Cells, and Micrometastases », JNCI Journal of the National Cancer Institute, vol. 102, no 6, , p. 410–425 (ISSN 0027-8874 et 1460-2105, DOI 10.1093/jnci/djq008, lire en ligne, consulté le )
- (en) Lee K. Tan, Dilip Giri, Amanda J. Hummer et Katherine S. Panageas, « Occult Axillary Node Metastases in Breast Cancer Are Prognostically Significant: Results in 368 Node-Negative Patients With 20-Year Follow-Up », Journal of Clinical Oncology, vol. 26, no 11, , p. 1803–1809 (ISSN 0732-183X et 1527-7755, DOI 10.1200/JCO.2007.12.6425, lire en ligne, consulté le )
- Ogawa, Y.; Moriya, T.; Kato, Y.; Oguma, M.; Ikeda, K.; Takashima, T.; Nakata, B.; Ishikawa, T.; Hirakawa, K. Immunohistochemical assessment for estrogen receptor and progesterone receptor status in breast cancer: Analysis for a cut-off point as the predictor for endocrine therapy. Breast Cancer 2004, 11, 267–275.
- Goldhirsch, A.; Ingle, J.N.; Gelber, R.D.; Coates, A.S.; Thürlimann, B.; Senn, H.J.; Panel members. Thresholds for therapies: Highlights of the St Gallen International Expert Consensus on the primary therapy of early breast cancer 2009. Ann. Oncol. 2009, 20, 1319–1329.
- Ogawa, Y.; Moriya, T.; Kato, Y.; Oguma, M.; Ikeda, K.; Takashima, T.; Nakata, B.; Ishikawa, T.; Hirakawa, K. Immunohistochemical assessment for estrogen receptor and progesterone receptor status in breast cancer: Analysis for a cut-off point as the predictor for endocrine therapy. Breast Cancer 2004, 11, 267–275
- Early Breast Cancer Trialists’ Collaborative Group (EBCTCG); Davies, C.; Godwin, J.; Gray, R.; Clarke, M.; Cutter, D.; Darby, S.; McGale, P.; Pan, H.C.; Taylor, C.; et al. Relevance of breast cancer hormone receptors and other factors to the efficacy of adjuvant tamoxifen: Patient-level meta-analysis of randomised trials. Lancet 2011, 378, 771–784
- Osborne, C.K. Tamoxifen in the treatment of breast cancer. N. Engl. J. Med. 1998, 339, 1609–1618
- Regan, M.M.; Neven, P.; Giobbie-Hurder, A.; Goldhirsch, A.; Ejlertsen, B.; Mauriac, L.; Forbes, J.F.; Smith, I.; Láng, I.; Wardley, A.; et al. Assessment of letrozole and tamoxifen alone and in sequence for postmenopausal women with steroid hormone receptor-positive breast cancer: The BIG 1-98 randomised clinical trial at 81 years median follow-up. Lancet Oncol. 2011,
- Howell, A.; Cuzick, J.; Baum, M.; Buzdar, A.; Dowsett, M.; Forbes, J.F.; Hoctin-Boes, G.; Houghton, J.; Locker, G.Y.; Tobias, J.S.; et al. Results of the ATAC (Arimidex, Tamoxifen, Alone or in Combination) trial after completion of 5 years’ adjuvant treatment for breast cancer. Lancet 2005, 365, 60–62.
- Moja, L.; Tagliabue, L.; Balduzzi, S.; Parmelli, E.; Pistotti, V.; Guarneri, V.; D’Amico, R. Trastuzumab containing regimens for early breast cancer. Cochrane Database Syst. Rev. 2012, 2012, CD006243.
- Smith, I.; Procter, M.; Gelber, R.D.; Guillaume, S.; Feyereislova, A.; Dowsett, M.; Goldhirsch, A.; Untch, M.; Mariani, G.; Baselga, J.; et al. 2-year follow-up of trastuzumab after adjuvant chemotherapy in HER2-positive breast cancer: A randomised controlled trial. Lancet 2007, 369, 29–36
- Romond, E.H.; Perez, E.A.; Bryant, J.; Suman, V.J.; Geyer, C.E., Jr.; Davidson, N.E.; Tan-Chiu, E.; Martino, S.; Paik, S.; Kaufman, P.A.; et al. Trastuzumab plus adjuvant chemotherapy for operable HER2-positive breast cancer. N. Engl. J. Med. 2005, 353, 1673–1684.
- Perez, E.A.; Romond, E.H.; Suman, V.J.; Jeong, J.H.; Sledge, G.; Geyer, C.E., Jr.; Martino, S.; Rastogi, P.; Gralow, J.; Swain, S.M.; et al. Updated results of the combined analysis of NCCTG N9831 and NSABP B-31 adjuvant chemotherapy with/without trastuzumab in patients with HER2-positive breast cancer. J. Clin. Oncol. 2007, 25, LBA512.
- Smith, A.E.; Ferraro, E.; Safonov, A.; Morales, C.B.; Lahuerta, E.J.A.; Li, Q.; Kulick, A.; Ross, D.; Solit, D.B.; de Stanchina, E.; et al. HER2+ breast cancers evade anti-HER2 therapy via a switch in driver pathway. Nat. Commun. 2021, 12, 6667.
- (en) E. de Azambuja, F. Cardoso, G. de Castro et M. Colozza, « Ki-67 as prognostic marker in early breast cancer: a meta-analysis of published studies involving 12 155 patients », British Journal of Cancer, vol. 96, no 10, , p. 1504–1513 (ISSN 1532-1827, PMID 17453008, PMCID PMC2359936, DOI 10.1038/sj.bjc.6603756, lire en ligne, consulté le )
- (en) Lina S. Mørch, Charlotte W. Skovlund, Philip C. Hannaford et Lisa Iversen, « Contemporary Hormonal Contraception and the Risk of Breast Cancer », New England Journal of Medicine, vol. 377, no 23, , p. 2228–2239 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMoa1700732, lire en ligne, consulté le )
- (en) Xuan Wang, Neng Wang, Lidan Zhong et Shengqi Wang, « Prognostic value of depression and anxiety on breast cancer recurrence and mortality: a systematic review and meta-analysis of 282,203 patients », Molecular Psychiatry, vol. 25, no 12, , p. 3186–3197 (ISSN 1359-4184 et 1476-5578, PMID 32820237, PMCID PMC7714689, DOI 10.1038/s41380-020-00865-6, lire en ligne, consulté le )
- (en) G. F. P. Aleixo, G. R. Williams, K. A. Nyrop et H. B. Muss, « Muscle composition and outcomes in patients with breast cancer: meta-analysis and systematic review », Breast Cancer Research and Treatment, vol. 177, no 3, , p. 569–579 (ISSN 0167-6806 et 1573-7217, DOI 10.1007/s10549-019-05352-3, lire en ligne, consulté le )
- (en) Hanfang Jiang et Huiping Li, « Prognostic values of tumoral MMP2 and MMP9 overexpression in breast cancer: a systematic review and meta-analysis », BMC Cancer, vol. 21, no 1, (ISSN 1471-2407, PMID 33568081, PMCID PMC7877076, DOI 10.1186/s12885-021-07860-2, lire en ligne, consulté le )
- "La révolution de la génomique", 1 min 33 s/3 min
- "Therapie ciblée 3m39/5m33"
- van 't Veer LJ, Dai H, van de Vijver MJ et Als. Gene expression profiling predicts clinical outcome of breast cancer, Nature, 2002;415:530-536
- Paik S, Shak S, Tang G et Als. A multigene assay to predict recurrence of tamoxifen-treated, node-negative breast cancer, N Engl J Med, 2004;351:2817-2826
- Wang Y, Klijn JG, Zhang Y et Als. Gene-expression profiles to predict distant metastasis of lymph-node-negative primary breast cancer, Lancet, 2005;365:671-679
- Sens MA, Somji S, Lamm DL, Garrett SH, Slovinsky F, Todd JH, Sens DA. Metallothionein isoform 3 overexpression is associated with breast cancers having a poor prognosis. Am J Pathol 159:21–26, 2001.
- Nartey N, Cherian MG, Banerjee D. Immunohistochemical localization of metallothionein in human thyroid tumors. Am J Pathol 129:177–182, 1987.
- Haerslev T, Jacobsen K, Nedergaard L, Zedeler K. Immunohistochemical detection of metallothionein in primary breast carcinomas and their axillary lymph node metastases. Pathol Res Pract 190:675–681, 1994. 64.
- Haerslev T, Jacobsen K, Zedeler K. The prognostic significance of immunohistochemically detectable metallothionein in primary breast carcinomas. APMIS 103:279–285, 1995.
- Fresno M, Wu W, Rodriguez JM, Nadji M. Localization of metallothionein in breast carcinomas. An immunohistochemical study. Virchows Arch A Pathol Anat Histopathol 423:215–219, 1993.
- 5TH INTERNATIONAL CONFERENCE ON METALLOTHIONEIN SYMPOSIUM PAPERS Metallothionein as a Prognostic Biomarker in Breast Cancer Boon-Huat Bay, Rongxian Jin, Jingxiang Huang et Puay-Hoon Tan (« Résumé »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?) (consulté le ) et « article completen PDF (6 pages) »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?) (consulté le ))
- Ioachim E, Tsanou E, Briasoulis E, Batsis Ch, Karavasilis V, Charchanti A, Pavlidis N, Agnantis NJ. Clinicopathological study of the expression of hsp27, pS2, cathepsin D and metallothionein in primary invasive breast cancer. Breast 12:111–119, 2003.
- Surowiak P, Matkowski R, Materna V, Gyorffy B, Wojna A, Pudelko M, Dziegiel P, Kornafel J, Zabel M. Elevated metallothionein (MT) expression in invasive ductal breast cancer predicts tamoxifen resistance. Histol Histopathol 20:1037–1044, 2005.
- [PDF] Site de l'Organisation nationale des syndicats d'infirmiers libéraux
- Mansel RE, Fallowfield L, Kissin M et als. Randomized multicenter trial of sentinel node biopsy versus standard axillary treatment in operable breast cancer: the ALMANAC trial, J. Natl Cancer Inst., 2006;98:599-609
- (en) Jana de Boniface, Tove Filtenborg Tvedskov, Lisa Rydén et Robert Szulkin, « Omitting Axillary Dissection in Breast Cancer with Sentinel-Node Metastases », New England Journal of Medicine, vol. 390, no 13, , p. 1163–1175 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMoa2313487, lire en ligne, consulté le )
- Erica J Weinstein, Jacob L Levene, Marc S Cohen et Doerthe A Andreae, « Local anaesthetics and regional anaesthesia versus conventional analgesia for preventing persistent postoperative pain in adults and children », Cochrane Database of Systematic Reviews, (ISSN 1465-1858, PMID 29926477, PMCID PMC6377212, DOI 10.1002/14651858.cd007105.pub4, lire en ligne, consulté le )
- (en) Clarke M, Collins R, Darby S et al. « Effects of radiotherapy and of differences in the extent of surgery for early breast cancer on local recurrence and 15-year survival: an overview of the randomised trials » Lancet 2005;366:2087-106
- (en) Henson KE, McGale P, Taylor C, Darby SC. « Radiation-related mortality from heart disease and lung cancer more than 20 years after radiotherapy for breast cancer » British Journal of Cancer 20 décembre 2012 DOI 10.1038/bjc.2012.575
- « Il est possible de traiter un cancer pendant une grossesse » (consulté le )
- « Cancer du sein : un test sanguin pour prédire l’impact de la radiothérapie », sur Santé Magazine (consulté le )
- (en) Romond EH, Perez EA, Bryant J et al. « Trastuzumab plus adjuvant chemotherapy for operable HER2-positive breast cancer » N Engl J Med. 2005;353:1673-84
- « Medscape France - Informations & Ressources médicales pour médecins | Medscape France », sur francais.medscape.com (consulté le )
- (en-GB) John Wiley & Sons Ltd et The Atrium, Southern Gate, « Ontruzant launches to become first Herceptin biosimilar available in the UK | Pharmafile », sur www.pharmafile.com (consulté le )
- (en) Rosie Bradley, Jeremy Braybrooke, Richard Gray et Robert Hills, « Trastuzumab for early-stage, HER2-positive breast cancer: a meta-analysis of 13 864 women in seven randomised trials », The Lancet Oncology, vol. 22, no 8, , p. 1139–1150 (PMID 34339645, PMCID PMC8324484, DOI 10.1016/S1470-2045(21)00288-6, lire en ligne, consulté le )
- (en) Miller K, Wang M, Gralow J et al. « Paclitaxel plus bevacizumab versus paclitaxel alone for metastatic breast cancer » N Engl J Med. 2007; 357:2666-76.
- Synthèse d'avis de la Haute Autorité de santé (France), mai 2011
- (en) Geyer et al. « Lapatinib plus Capecitabine for HER2-Positive Advanced Breast Cancer »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?) (consulté le ) N Engl J Med. 2006;355:2733-43.
- Pour Anastrozole, moins de cancers de l'endomètre, moins d'ischémies cérébrovasculaires, moins de thromboses veineuses profondes, mais plus de fractures et d'arthralgies. Pour Létrozole, moins d'évènements thrombo-emboliques veineux, mais plus d'arthralgies, de fractures, de troubles cardiaques et d'hypercholestérolémie
- (en) Xiaojing Shi, Qinqin Cheng, Tianling Hou et Menglu Han, « Genetically Engineered Cell-Derived Nanoparticles for Targeted Breast Cancer Immunotherapy », Molecular Therapy, vol. 28, no 2, , p. 536–547 (PMID 31843452, PMCID PMC7001084, DOI 10.1016/j.ymthe.2019.11.020, lire en ligne, consulté le )
- (en) Nicholas C. Turner, Mafalda Oliveira, Sacha J. Howell et Florence Dalenc, « Capivasertib in Hormone Receptor–Positive Advanced Breast Cancer », New England Journal of Medicine, vol. 388, no 22, , p. 2058–2070 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMoa2214131, lire en ligne, consulté le )
- « CTG Labs - NCBI », sur clinicaltrials.gov (consulté le )
- (en) Camille Moreau-Bachelard, Marie Robert, Carole Gourmelon et Emmanuelle Bourbouloux, « Evaluating everolimus for the treatment of breast cancer », Expert Opinion on Pharmacotherapy, vol. 24, no 10, , p. 1105–1111 (ISSN 1465-6566 et 1744-7666, DOI 10.1080/14656566.2023.2214677, lire en ligne, consulté le )
- (en) Abderrahim El Guerrab, Mahchid Bamdad, Yves-Jean Bignon et Frédérique Penault-Llorca, « Co-targeting EGFR and mTOR with gefitinib and everolimus in triple-negative breast cancer cells », Scientific Reports, vol. 10, no 1, (ISSN 2045-2322, PMID 32286420, PMCID PMC7156377, DOI 10.1038/s41598-020-63310-2, lire en ligne, consulté le )
- (en) Jia Li, Yuanwei Guo, Lili Duan et Xinglin Hu, « AKR1B10 promotes breast cancer cell migration and invasion via activation of ERK signaling », Oncotarget, vol. 8, no 20, , p. 33694–33703 (ISSN 1949-2553, PMID 28402270, PMCID PMC5464903, DOI 10.18632/oncotarget.16624, lire en ligne, consulté le )
- Chenyu Wang, Xianglai Jiang, Jiaojiao Qi et Jiachao Xu, « PAIP2 is a potential diagnostic and prognostic biomarker of breast cancer and is associated with immune infiltration », Frontiers in Genetics, vol. 13, (ISSN 1664-8021, PMID 36437922, PMCID PMC9685164, DOI 10.3389/fgene.2022.1009056, lire en ligne, consulté le )
- (en) David A. Fruman, Honyin Chiu, Benjamin D. Hopkins et Shubha Bagrodia, « The PI3K Pathway in Human Disease », Cell, vol. 170, no 4, , p. 605–635 (PMID 28802037, PMCID PMC5726441, DOI 10.1016/j.cell.2017.07.029, lire en ligne, consulté le )
- Junsha An, Cheng Peng, Xiaofang Xie et Fu Peng, « New Advances in Targeted Therapy of HER2-Negative Breast Cancer », Frontiers in Oncology, vol. 12, (ISSN 2234-943X, PMID 35311116, PMCID PMC8931202, DOI 10.3389/fonc.2022.828438, lire en ligne, consulté le )
- Maryam S. Farvid, Michelle D. Holmes, Wendy Y. Chen et Bernard A. Rosner, « Post-diagnostic fruit and vegetable consumption and breast cancer survival: prospective analyses in the Nurses’ Health Studies », Cancer research, vol. 80, no 22, , p. 5134–5143 (ISSN 0008-5472, PMID 33188079, PMCID 7932849, DOI 10.1158/0008-5472.CAN-18-3515, lire en ligne, consulté le )
- Ranganatha R. Somasagara, Mahesh Hegde, Kishore K. Chiruvella et Anjaneyulu Musini, « Extracts of Strawberry Fruits Induce Intrinsic Pathway of Apoptosis in Breast Cancer Cells and Inhibits Tumor Progression in Mice », PLoS ONE, vol. 7, no 10, , e47021 (ISSN 1932-6203, PMID 23071702, PMCID 3468438, DOI 10.1371/journal.pone.0047021, lire en ligne, consulté le )
- Institut national du cancer, Impact des facteurs nutritionnels pendant et après cancer - Rapport, (lire en ligne)
- (en) Zhang Ff, Haslam De, Terry Mb et Knight Ja, « Dietary isoflavone intake and all-cause mortality in breast cancer survivors: The Breast Cancer Family Registry », Cancer, vol. 123, no 11, (ISSN 1097-0142, PMID 28263368, PMCID PMC5444962, DOI 10.1002/cncr.30615, lire en ligne, consulté le )
- Aurore Mauny, Sébastien Faure et Séverine Derbré, « Phytoestrogens and Breast Cancer: Should French Recommendations Evolve? », Cancers, vol. 14, no 24, , p. 6163 (ISSN 2072-6694, PMID 36551648, PMCID 9776930, DOI 10.3390/cancers14246163, lire en ligne, consulté le )
- Ruth E. Patterson, Shirley W. Flatt, Vicky A. Newman et Loki Natarajan, « Marine fatty acid intake is associated with breast cancer prognosis », The Journal of Nutrition, vol. 141, no 2, , p. 201–206 (ISSN 1541-6100, PMID 21178081, PMCID 3021439, DOI 10.3945/jn.110.128777, lire en ligne, consulté le )
- Elizabeth M. Poole, XiaoOu Shu, Bette J. Caan et Shirley W. Flatt, « Postdiagnosis supplement use and breast cancer prognosis in the After Breast Cancer Pooling Project », Breast Cancer Research and Treatment, vol. 139, no 2, , p. 529–537 (ISSN 1573-7217, PMID 23660948, PMCID 3698864, DOI 10.1007/s10549-013-2548-4, lire en ligne, consulté le )
- (en) Bei Dong, Congyan Xie, Xiuchen Jing et Lu Lin, « Yoga has a solid effect on cancer-related fatigue in patients with breast cancer: a meta-analysis », Breast Cancer Research and Treatment, vol. 177, no 1, , p. 5–16 (ISSN 0167-6806 et 1573-7217, DOI 10.1007/s10549-019-05278-w, lire en ligne, consulté le )
- Anna Grenda, Michał Budzyński et Agata Filip, « Biogenesis of microRNAs and their role in the development and course of selected hematologic disorders », Postępy Higieny i Medycyny Doświadczalnej, vol. 67, , p. 174–185 (ISSN 1732-2693, DOI 10.5604/17322693.1038361, lire en ligne, consulté le )
- Anna Grenda, Michał Budzyński et Agata Filip, « Biogenesis of microRNAs and their role in the development and course of selected hematologic disorders », Postępy Higieny i Medycyny Doświadczalnej, vol. 67, , p. 174–185 (ISSN 1732-2693, DOI 10.5604/17322693.1038361, lire en ligne, consulté le )
- (en) M. Bhaskaran et M. Mohan, « MicroRNAs: History, Biogenesis, and Their Evolving Role in Animal Development and Disease », Veterinary Pathology, vol. 51, no 4, , p. 759–774 (ISSN 0300-9858 et 1544-2217, PMID 24045890, PMCID PMC4013251, DOI 10.1177/0300985813502820, lire en ligne, consulté le )
- (en) Jennifer K. Litton, Hope S. Rugo, Johannes Ettl et Sara A. Hurvitz, « Talazoparib in Patients with Advanced Breast Cancer and a Germline BRCA Mutation », New England Journal of Medicine, vol. 379, no 8, , p. 753–763 (ISSN 0028-4793 et 1533-4406, PMID 30110579, PMCID PMC10600918, DOI 10.1056/NEJMoa1802905, lire en ligne, consulté le )
- David P Bartel, « MicroRNAs », Cell, vol. 116, no 2, , p. 281–297 (ISSN 0092-8674, DOI 10.1016/s0092-8674(04)00045-5, lire en ligne, consulté le )
- Robson, M.; Im, S.A.; Senkus, E.; Xu, B.; Domchek, S.M.; Masuda, N.; Delaloge, S.; Li, W.; Tung, N.; Armstrong, A.; et al. Olaparib for Metastatic Breast Cancer in Patients with a Germline BRCA Mutation. N. Engl. J. Med. 2017, 377, 523–533.
- Litton, J.K.; Rugo, H.S.; Ettl, J.; Hurvitz, S.A.; Gonçalves, A.; Lee, K.H.; Fehrenbacher, L.; Yerushalmi, R.; Mina, L.A.; Martin, M.; et al. Talazoparib in Patients with Advanced Breast Cancer and a Germline BRCA Mutation. N. Engl. J. Med. 2018, 379, 753–763
- Budzyński, M.; Grenda, A.; Filip, A.A. Cząsteczki mikroRNA jako istotny składnik mechanizmów regulacji ekspresji genów związanych z nowotworami. J. Oncol. 2014, 64, 48–60
- (en) Hui-Yi Loh, Brendan P. Norman, Kok-Song Lai et Nik Mohd Afizan Nik Abd Rahman, « The Regulatory Role of MicroRNAs in Breast Cancer », International Journal of Molecular Sciences, vol. 20, no 19, , p. 4940 (ISSN 1422-0067, PMID 31590453, PMCID PMC6801796, DOI 10.3390/ijms20194940, lire en ligne, consulté le )
- (en) Ramesh Singh et Yin-Yuan Mo, « Role of microRNAs in breast cancer », Cancer Biology & Therapy, vol. 14, no 3, , p. 201–212 (ISSN 1538-4047 et 1555-8576, PMID 23291983, PMCID PMC3595302, DOI 10.4161/cbt.23296, lire en ligne, consulté le )
- (en) Colditz, G. A. et Bohlke, K., « Priorities for the primary prevention of breast cancer. », CA: A Cancer Journal for Clinicians, no 64, , p. 186–194 (DOI 10.3322/caac.21225, lire en ligne)
- « Cancer du sein : des campagnes de prévention sont réclamées » Le Figaro, 23 octobre 2008
- (en-US) « Physical activity and cancer risk », sur WCRF International (consulté le )
- (en) Chavez-MacGregor M., Elias SG., Onland-Moret C. et et al., « Postmenopausal breast cancer risk and cumulative number of menstrual cycles », Cancer Epidemiology Biomarkers & Prevention, no 14, , p. 799-804 (lire en ligne)
- Ricvan Dana Nindrea, Teguh Aryandono, Lutfan Lazuardi et Iwan Dwiprahasto, « Protective Effect of Omega-3 Fatty Acids in Fish Consumption Against Breast Cancer in Asian Patients: A Meta-Analysis », Asian Pacific journal of cancer prevention: APJCP, vol. 20, no 2, , p. 327–332 (ISSN 2476-762X, PMID 30803190, PMCID 6897018, DOI 10.31557/APJCP.2019.20.2.327, lire en ligne, consulté le )
- Mostefa Fodil, Vincent Blanckaert, Lionel Ulmann et Virginie Mimouni, « Contribution of n-3 Long-Chain Polyunsaturated Fatty Acids to the Prevention of Breast Cancer Risk Factors », International Journal of Environmental Research and Public Health, vol. 19, no 13, , p. 7936 (ISSN 1660-4601, PMID 35805595, PMCID 9265492, DOI 10.3390/ijerph19137936, lire en ligne, consulté le )
- Adriana Aparecida Ferraz Carbonel, Ricardo Santos Simões, Gisela da Silva Sasso et Renata Ramos Vieira, « May isoflavones prevent breast cancer risk? », Revista Da Associacao Medica Brasileira (1992), vol. 68, no 11, , p. 1487–1489 (ISSN 1806-9282, PMID 36449762, PMCID 9720771, DOI 10.1590/1806-9282.2EDITR11, lire en ligne, consulté le )
- Yuxia Wei, Jun Lv, Yu Guo et Zheng Bian, « Soy intake and breast cancer risk: a prospective study of 300,000 Chinese women and a dose-response meta-analysis », European Journal of Epidemiology, vol. 35, no 6, , p. 567–578 (ISSN 1573-7284, PMID 31754945, PMCID 7320952, DOI 10.1007/s10654-019-00585-4, lire en ligne, consulté le )
- Fubin Liu, Yu Peng, Yating Qiao et Yubei Huang, « Consumption of flavonoids and risk of hormone-related cancers: a systematic review and meta-analysis of observational studies », Nutrition Journal, vol. 21, no 1, , p. 27 (ISSN 1475-2891, PMID 35545772, PMCID 9092883, DOI 10.1186/s12937-022-00778-w, lire en ligne, consulté le )
- Lee-Jane W. Lu, Nai-Wei Chen, Donald G. Brunder et Fatima Nayeem, « Soy isoflavones decrease fibroglandular breast tissue measured by magnetic resonance imaging in premenopausal women: A 2-year randomized double-blind placebo controlled clinical trial », Clinical nutrition ESPEN, vol. 52, , p. 158–168 (ISSN 2405-4577, PMID 36513449, PMCID 9825101, DOI 10.1016/j.clnesp.2022.10.007, lire en ligne, consulté le )
- Bevers, Therese B, Evidence for Raloxifene as a Breast Cancer Risk Reduction Agent for Postmenopausal Women, JNCCN, 2007;5:817-822
- Nelson HD, Smith MB, Griffin JC, Fu R, Use of medications to reduce risk for primary breast cancer, Ann Intern Med, 2013;158:604-614
- (en) Nora E Carbine, Liz Lostumbo, Judi Wallace et Henry Ko, « Risk-reducing mastectomy for the prevention of primary breast cancer », Cochrane Database of Systematic Reviews, (PMID 29620792, PMCID PMC6494635, DOI 10.1002/14651858.CD002748.pub4, lire en ligne, consulté le )
- (en) Nicolas Favez, Sarah Cairo Notari, Tania Antonini et Linda Charvoz, « Attachment and couple satisfaction as predictors of expressed emotion in women facing breast cancer and their partners in the immediate post-surgery period », British Journal of Health Psychology, vol. 22, no 1, , p. 169–185 (ISSN 2044-8287, DOI 10.1111/bjhp.12223, lire en ligne, consulté le )
- « Marie Reno - Octobre rose - Le top de l'actu - 27 septembre 2019 - Marie Réno - Le top de l'actu sur Rire & Chansons - Rire & Chansons », sur Rire & Chansons.fr (consulté le )
Voir aussi[modifier | modifier le code]
Articles connexes[modifier | modifier le code]
- Sein
- Cancer de l'ovaire
- Cancer de l'utérus
- Mastectomie, prothèse
- Mitoxantrone
- Perturbation cognitive post-chimiothérapie
- Atossa et le cancer du sein
- Oncotype DX
- Seintinelles
- Bernard Peyrilhe, un précurseur
Liens externes[modifier | modifier le code]
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Ressources relatives à la santé :
- Classification internationale des soins primaires
- Diseases Ontology
- DiseasesDB
- Héritage mendélien chez l'humain
- Héritage mendélien chez l'humain
- ICD-10 Version:2016
- Internetmedicin
- MalaCards
- Medical Dictionary for Regulatory Activities Terminology
- MedlinePlus
- National Cancer Institute
- NCI Thesaurus
- Orphanet
- PatientLikeMe
- Store medisinske leksikon
- Le cancer du sein sur le site santé de l'Assurance maladie
- www.cancerdusein.org Le site de l'« Association Le Cancer du Sein, Parlons-en ! », à l'origine du mois d'octobre Rose de sensibilisation à la lutte contre le cancer du sein et au dépistage précoce, en France depuis 1994
- Le cancer du sein sur le site de la Fédération nationale de la lutte contre le cancer
- catégorie Cancer du sein de l'annuaire dmoz
- GRCS, le groupe de recherche en cancer du sein du centre de recherche du CHUM à Montréal
- Radio Curie Une webradio d'information dédiée aux femmes atteintes d'un cancer du sein et à leurs proches